2.2.7. Emotionen und psychische Belastung
Beate Ditzen 1
1 Institute of Medical Psychology, Heidelberg University, Heidelberg, Germany
2.2.7.1. Einführung: Definitionen, Komponenten, Funktionen und Regulation
In diesem Kapitel wird auf Emotionen sowie auf unterschiedliche Theorien der Emotionsentstehung und -verarbeitung eingegangen. Spezifische Emotionen und ihre möglichen pathologischen Ausprägungen und Behandlungsmöglichkeiten werden thematisiert. Abschließend wird auf das Thema Stress und seine Bewältigung eingegangen.
Neben der Psychologie befassen sich auch die Medizin und Biologie mit der Entstehung, der Aufrechterhaltung und mit dem Zweck und Ziel von Emotionen und der Emotionsregulation.
Der Begriff Emotion, der fälschlicherweise auch häufig mit der Bezeichnung Gefühl gleichgesetzt wird, kommt aus dem Lateinischen und bedeutet so viel wie ‚heftige Bewegung‘. Emotionen dienen der Bedürfnisbefriedigung und der Zielerreichung. Allgemeines Grundverständnis ist, dass Emotionen auf Basis der Bewertung von Reizen ausgelöst werden. Emotionen gehen mit einer Vielzahl an Reaktionen auf unterschiedlichen Ebenen einher. Sie spielen im ärztlichen Arbeitsalltag eine wichtige Rolle, da der jeweilige emotionale Zustand und die emotionale Reaktionsbreite sowohl der Patient*innen als auch der Ärzt*innen einen Einfluss auf die mit der Behandlung zusammenhängende Interaktion nehmen, aber auch unmittelbar auf das Krankheitsgeschehen wirken können.
Die meisten psychischen Störungen gehen mit Veränderung von Emotionen in Richtung Extrembereiche bzw. mit einer beeinträchtigten Emotionsregulation einher. Bei affektiven und Angststörungen geht dies schon aus dem Namen der Störungen hervor. Aber auch viele Persönlichkeitsstörungen gehen mit einer gestörten Emotionsregulation einher, wie u.a. die Borderline-Persönlichkeitsstörung. Wichtig ist, dass die Betroffenen üblicherweise unter der Intensität dieser Emotionen oder der damit verbundenen Konsequenzen, beispielsweise überschießender emotional geleiteter Handlungsimpulse und schädigender Handlungen, leiden und deshalb aktiv eine Behandlung aufsuchen.
Wenn Menschen davon sprechen, dass sie gestresst seien, dann meinen sie damit einen komplexen wechselseitigen Prozess: Auf ein wahrgenommenes, belastendes – reales oder vermutetes – Ereignis folgt eine Anpassungsreaktion mit möglichen Folgeerscheinungen. Stress kann sich affektiv, kognitiv, physiologisch und behavioral auswirken. Viele Präventionsprogramme zielen u.a. darauf ab, Stress und Stressfolgen zu reduzieren (vgl. auch Kapitel 5.1.).
Emotionen
Emotion ist ein hypothetisches Konstrukt. Wir können sie also (wie Intelligenz, Gesundheit) nicht direkt beobachten, sondern fassen aufgrund theoretischer Erwägungen und empirischer Beobachtungen bestimmte Phänomene unter dem Begriff ‚Emotion‘ zusammen. Dabei werden Emotionen nach heutigem Verständnis als akute Zustände aufgefasst, die als Reaktion auf ein Ereignis auftreten, das als für die eigene Person bedeutsam eingeschätzt wird. Dieses Ereignis kann von außen an uns herangetragen werden (z.B. wenn uns eine Person etwas schenkt) oder innerpsychisch sein (z.B. wenn man an eine bevorstehende Prüfung denkt). Die Emotionen gehen mit psychophysiologischen Veränderungen einher und umfassen sowohl ein subjektives Erleben wie auch kognitive Bewertungsaspekte. Eine Emotion hat eine spezifische Erlebnisqualität (Valenz: angenehm vs. unangenehm) sowie eine bestimmte Intensität (Erregung: schwach vs. stark). Emotionen dienen der Anpassung des Individuums an die Umwelt. Ein in der Wissenschaft weithin akzeptiertes Modell geht davon aus, dass sie aus verschiedenen Komponenten bestehen. Sie lassen sich im Hinblick darauf beschreiben,
- wie sich das, was man gerade erlebt, anfühlt,
- was man über die auslösende Situation und das damit verbundene Erlebnis denkt und wie man es bewertet,
- welche Handlungen daraus resultieren oder vorbereitet werden (selbst wenn diese nicht gleich ausgeführt werden),
- von welchen neurobiologischen/neurophysiologischen Phänomenen Emotionen begleitet werden,
- wie sich das Ausdrucksverhalten, also soziale Signale für die Umwelt und für andere Menschen, verändert.
In Abbildung 1 sind diese fünf wesentlichen Komponenten dargestellt.
Im Hinblick auf Dauer, Intensität, Reizabhängigkeit und Erlebnisqualität können Affekt, Gefühl und Stimmung von Emotionen abgegrenzt werden: Aus dem Komponentenmodell wird deutlich, dass Gefühl nur einen Teilaspekt dessen wiedergibt, was man unter „Emotion“ versteht. Affekt meint (im Deutschen, nicht im Englischen!) eine kurzzeitig auftretende, heftige und wenig kontrollierte emotionale Reaktion (Beispiel: Wutanfall). Unter Stimmung wird hingegen eher eine langandauernde und hintergründige, weniger stark ausgeprägte Erlebnistönung ohne klaren Auslöser verstanden, meist auch ohne Bedürfnis-, Tätigkeits-, und Kontextbezug. Diese kann das emotionale Erleben mit beeinflussen, ist aber nicht mit diesem gleichzusetzen (Beispiel: Sich über viele Tage hinweg ohne ersichtlichen Grund niedergeschlagen fühlen).

Primär- und Sekundäremotionen
Viele Emotionstheorien gehen davon aus, dass manche Emotionen angeboren sind (sogenannte Primär- oder Basisemotionen) und andere erlernt werden (sogenannte Sekundäre Emotionen). Die Kriterien, nach denen die Autoren entscheiden, welche Emotionen Basisemotionen sind, unterscheiden sich dabei. Entsprechend unterschiedlich sind dann auch die Ergebnisse. Unumstritten ist die Zuordnung von Freude/Glück, Angst/Furcht, Ärger/Wut und Trauer zu den Basisemotionen. Weniger Einigkeit besteht dagegen bezüglich Ekel und Überraschung, die von manchen Autoren ebenfalls dazugerechnet werden, von anderen nicht. In ursprünglichen Konzeptionen zur Identifikation von Basisemotionen wurde u.a. angenommen, dass das zugehörige mimische Ausdrucksverhalten universell ist und kulturübergreifend verstanden wird. Dies führte auch zu Versuchen, die emotionale Reaktion über die Aktivität verschiedener mimischer Muskeln zu objektivieren.

Funktionen von Emotionen
Aus evolutionsbiologischer Perspektive dienen Emotionen der Anpassung an eine sich verändernde Umwelt. Sie sichern das Überleben durch die Aufmerksamkeitslenkung auf einen Reiz, der für die eigenen Ziele relevant ist. Sie organisieren und motivieren Verhalten als Reaktion auf diesen Reiz und beeinflussen die Richtung des gezeigten Verhaltens (Angriff ggf. bei Wut oder Zorn, Flucht ggf. bei Angst, Annährung ggf. bei Freude, Rückzug ggf. bei Trauer). Emotionen gehen mit einem emotionsspezifischen Ausdrucksverhalten einher, das von einem Gegenüber wahrgenommen und interpretiert werden kann. Sie sind damit auch für die Regulation des sozialen Miteinanders wichtig.
Emotionsregulation
Unter den Begriff der Emotionsregulation fallen alle Operationen und Prozesse, die eine Person unternimmt, um eine Emotion in ihrer Art, Dauer oder Intensität in eine bestimmte Richtung (positiv oder negativ) zu modifizieren. Nach einer gängigen Modellannahme [2] kann die Regulation schon im Prozess der Emotionsentstehung einsetzen (sogenannte Antezedens-fokussierte Emotionsregulation) oder dann, wenn die Emotion bereits entstanden ist (sogenannte Response-fokussierte Emotionsregulation).
Zur Antezedens-fokussierten Emotionsregulation zählen demnach
- die Situationsauswahl (Aufsuchen oder Vermeiden von Situationen, in denen bestimmte Gefühle erwartet werden)
- die Situationsmodifikation (z.B. im Gespräch um einen ruhigeren Ton bitten, der weniger verängstigt/verunsichert)
- die Lenkung der Aufmerksamkeit (z.B. wegsehen, wenn man eine Spritze bekommt, vor der man Angst hat)
- die kognitive Neubewertung (z.B. die anstehende Prüfung mehr als Herausforderung betrachten, bei der man sich bewähren kann oder als Bedrohung, vor der man sich fürchten muss).
Response-fokussiert ist die Emotionsregulation dann, wenn sie auf emotionale Reaktion selbst abzielt. Sie kann also erst einsetzen, wenn die Emotion schon da ist. Der Ausdruck „Gute Miene zum bösen Spiel machen“ bezeichnet ein solches Verhalten. Das Unterdrücken des Weinens bei der Mitteilung einer schwerwiegenden Diagnose wäre ein weiteres Beispiel.
2.2.7.2. Theorien der Emotionsentstehung und -verarbeitung
Emotionstheorien wenden sich unterschiedlichen Aspekten der Emotionsentstehung und -regulation zu. An dieser Stelle werden einige wichtige Ansätze erläutert, die jeweils einen Teilaspekt besonders beleuchten, bevor dann ein integratives Modell vorgestellt wird, das versucht, diese Teilaspekte zu verbinden.
Evolutionsbiologische Ansätze
Darwin wagte den Versuch, evolutionstheoretische Überlegungen auf die Emotionsforschung zu übertragen. Emotionen gelten hier als genetisch verankerte Programme, die dazu beitragen, die Anpassung an die Umwelt zu erhöhen. Eine Kernfunktion von Emotionen besteht demnach darin, emotionale Signale durch Mimik, Gestik, Körperhaltung etc. zum Ausdruck zu bringen, um in sozialen Kontexten auf bestimmtes Verhalten vorzubereiten. Dies wiederum ist notwendig, um in Gemeinschaften zu überleben (z.B. Auslösen von elterlichem Fürsorgeverhalten durch das Weinen).
Behavioristischer Ansatz
Es bestehen beim Neugeborenen angeborene Reaktionen, sogenannte unkonditionierte Reaktionen, auf bestimmte Stimuli, sogenannte unkonditionierte Stimuli, z.B. Schreien und Anstieg der Herzfrequenz bei lauten Geräuschen (z.B. Furcht), Entspannung der Muskulatur und Reduzierung der Herzfrequenz bei Streicheln (z.B. Liebe). Durch klassisches Konditionieren können im Verlauf der Ontogenese (d.h. der individuellen Entwicklung) auch andere, ursprünglich neutrale Reize vergleichbare Reaktionen, sogenannte konditionierte Reaktionen, auslösen. Diese Reize werden konditionierte Reize genannt. Darüber hinaus kann durch operantes Konditionieren gelernt werden, dass es günstig oder schädlich ist, diese Reaktionen zu zeigen; sie können unterdrückt werden. Auf Basis dieser Konditionierungsprozesse wird die Vielfalt emotionaler Reaktionen zu erklären versucht (vgl. Kapitel 2.2.3.).
Psychobiologischer Ansatz
Der psychobiologische Ansatz analysiert die biologischen Mechanismen, die an der Emotionsentstehung und -regulation beteiligt sind. Detaillierte Ausführungen hierzu finden sich in Kapitel 2.1.
Kognitive Ansätze
Kognitive Ansätze betonen die Bedeutung von Bewertungsprozessen für die Emotionsentstehung und -regulation. Berühmt wurde hier die James-Lange-Theorie, mit einem Schwerpunkt auf peripher-physiologische Prozesse. Die Ende des 19. Jahrhunderts nach dem amerikanischen Psychologen und Philosoph William James und dem dänischen Physiologen Carl Lange benannte Theorie beinhaltet die zentrale Annahme, dass Gefühle die Folge von physiologischen Vorgängen darstellen. Eine Situation bzw. ein Reiz löst eine physiologische Veränderung aus, geht womöglich auch mit einer Verhaltensänderung einher, die dann das Erleben – d.h. die Gefühlsqualität – bedingt. Der Theorie zufolge werden wir uns in Gefahrensituationen erst aufgrund der Wahrnehmung eines erhöhten Pulses, Herzschlags, oder von Schweißausbruch und veränderter Atemfrequenz (bedingt durch Adrenalinausschüttung) bewusst, wie gefährlich eine Situation wirklich war: „Ich habe Angst, weil ich zittere“.
Diese Vorstellung wurde mit der Cannon-Bard-Theorie modifiziert: Laut dieser Theorie der Physiologen Walter Cannon und Philip Bard aus den 1920ern und ihrer kritischen Auseinandersetzung mit der James-Lange-Theorie, werden das subjektive Erleben bzw. das Gefühl und die physiologische Aktivierung gleichzeitig, aber voneinander unabhängig auf einen Reiz hin ausgelöst. Ähnliche bis gleiche physiologische Zustände können bei ganz unterschiedlichen Gefühlen auftreten, z.B. wenn Herzklopfen sowohl bei Verliebtheit als auch bei Angst zu verzeichnen ist. Es handelt sich hierbei um eine Unspezifität der Sympathikus-Erregung.
Die Zwei-Faktoren-Theorie nach Schachter und Singer folgte schließlich. Dieser Theorie zufolge entwickelt sich ein Gefühl auf Basis der Kombination aus unspezifischen physiologischen Aktivierungen und einer situationsspezifischen, kognitiven Bewertung, mit welcher letztlich die physiologische Aktivierung in einen Bedeutungs- und Sinnzusammenhang gebracht wird: Herzklopfen kann in Kombination mit einer Verliebtheitssituation als eine freudige Aufregung interpretiert, jedoch vor einer Prüfungssituation als Angst und Panik aufgefasst werden. Das Maß der unspezifischen Aktivierung ist verantwortlich für die Intensität einer Emotion und die Wahrnehmung und Bewertung der Situation für deren Richtung (z.B. Ärger, Freude oder Angst). Hierzu führten die Sozialpsychologen Stanley Schachter und Jerome Singer in den 1960ern ein zentrales Experiment durch, in welchem sie den Versuchspersonen a) Adrenalin oder b) Kochsalzlösung injizierten und anschließend durch die Variation des Kontextes (Ärger vs. Euphorie provozierend) versuchten, sie in eine spezifische Emotion zu versetzen. Probanden berichteten von einer entsprechend stärkeren Emotion, wenn sie auch physiologisch erregt waren. Die Ergebnisse dieses Versuchs konnten so jedoch nicht repliziert werden.
Integratives Modell
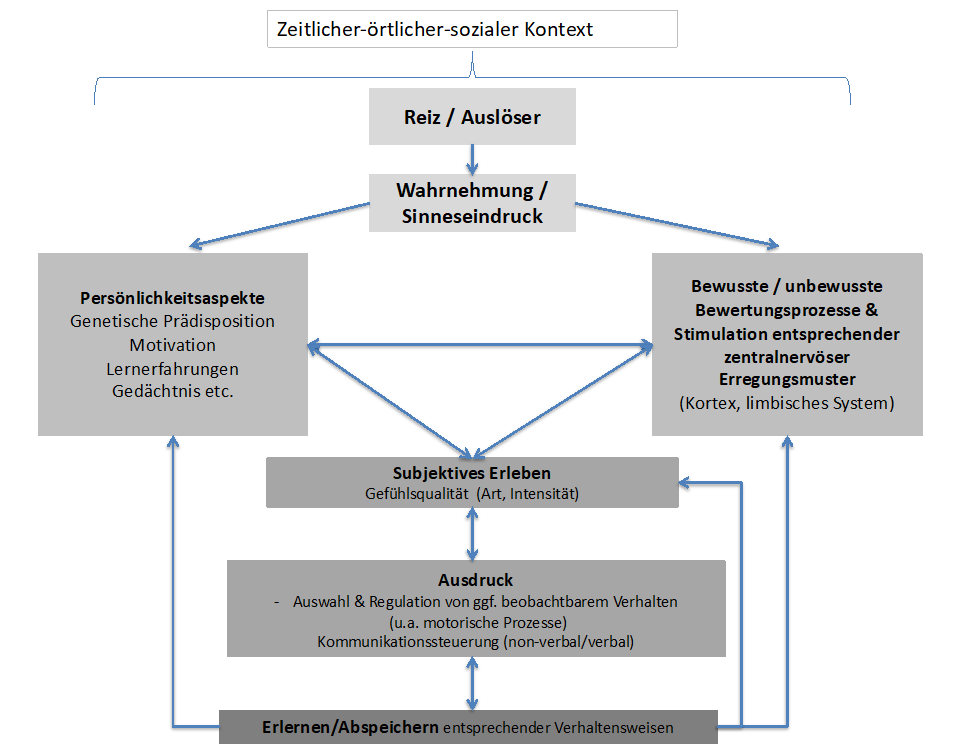
Unter Berücksichtigung der bisher beschriebenen Erklärungsmöglichkeiten und Ansätze – insbesondere mit dem Fokus auf psychobiologische Aspekte – wird ein integratives Modell vorgeschlagen (siehe Abbildung 3; vgl. [3], [4]).
Infolge der Wahrnehmung einer Situation wird diese im limbischen System (vor allem Amygdala) unbewusst und automatisch verarbeitet. Dies läuft so schnell ab, dass – wenn notwendig – eine unmittelbare reflexartige Reaktion ausgelöst wird (z.B. kann bei Bedrohung ein visueller Reiz über den Thalamus direkt an die Amygdala weitergeleitet werden). Parallel hierzu kommt es mit einer leichten zeitlichen Verzögerung zu einer Verarbeitung im präfrontalen Cortex (PFC). Hiermit gehen mehr oder weniger (bewusste) kognitive Operationen einher, bei denen z.B. Erinnerungsinhalte mit physiologischen Zuständen (‚Bauchgefühl‘) abgeglichen werden. Gleichzeitig werden Gedächtnisinhalte aktiviert, um bewältigungs- und handlungsvorbereitend zu klären, welches Verhalten welche Konsequenzen nach sich ziehen und ob eine inadäquate Reaktion abgewendet werden kann. Der PFC ist hierbei in Bewertung und Steuerung involviert und spielt v.a. bei der gelernten Furchtreaktion eine zentrale Rolle (siehe Kapitel 2.1.). Die Verbindung und der Informationsaustausch zwischen Neocortex (PFC, OFC (Orbitofrontalkortex), teils ACC (Anteriorer cingulärer Kortex)) und Amygdala (als Schnittstelle zwischen ‚alten‘ und ‚neuen‘ Hirnstrukturen) sind bidirektional, allerdings ist die Richtung von Amygdala hin zum Cortex viel deutlicher ausgeprägt. Die Amygdala löst dann, gesteuert über den Hypothalamus, das Striatum und den Hirnstamm, physiologische Reaktionen aus und bedingt gleichzeitig den Ausdruck von Emotionen. Das so entstandene emotionale Reaktionsmuster wird dann gemeinsam mit den Konsequenzen, die es nach sich zieht, gespeichert und kann in späteren Situationen wieder abgerufen werden.
2.2.7.3. Spezifische Emotionen in der ärztlichen Praxis
In der Arztpraxis spielen Emotionen – insbesondere negative wie Angst, Trauer und Ärger – oft eine wichtige Rolle. Diese sind häufig unmittelbare und natürliche Reaktionen auf Krankheiten wie etwa die Angst vor einer schlechten Prognose (Bedrohung), eine Trauerreaktion um die verlorene Gesundheit (Verlust), der Ärger über das „Schicksal“, das einem beispielsweise eine Krankheit zumutet (Abwehren von Hindernissen). Entscheidend ist es dann, im Rahmen der Arzt-Patient-Interaktion (vgl. Kapitel 4) einen angemessenen Weg zu finden, mit dem es gelingt, den Patienten bei der Emotionsregulation zu unterstützen.
Für einen Arzt/eine Ärztin ist außerdem die Kenntnis von affektiven Störungen (z.B. Angststörungen, Depression) wichtig, da betroffene Patienten in der Praxis in der Regel zunächst nur über körperliche Symptome klagen. Oft erkennen sie selbst den psychischen Ursprung dieser Symptome nicht. Wird dies während der Behandlung nicht erkannt und bleibt diese auf körperliche Ursachen fokussiert, droht die Gefahr der iatrogenen Fixierung. Dies bedeutet, dass die Patienten aufgrund des ärztlichen Verhaltens (= iatrogen, durch den Arzt bedingt) in der Fehlhaltung bestärkt werden (fixiert), dass ihre Symptome somatisch bedingt sind. Dies erschwert eine adäquate Behandlung und die rechtzeitige Inanspruchnahme psychotherapeutischer Hilfe.
Angst
Angst ist eine emotionale Reaktion auf eine wahrgenommene Bedrohung. Man unterscheidet zwischen der State-Angst, also dem Ausmaß der aktuell vorhandenen Angst, und der Trait-Angst der stabilen Disposition, ängstlich zu reagieren. Diese Disposition erhöht die Wahrscheinlichkeit, in einer akuten Situation mit Angst zu reagieren und begünstigt darüber hinaus die Entwicklung einer Angststörung. Im medizinischen Kontext tritt Angst häufig auf (z.B. Angst vor Spritzen oder die Angst vor dem Fortschreiten einer Erkrankung (Progredienzangst). Die Hilfe bei der Regulation dieser Emotion gehört zu den wichtigen Aufgaben in der Arzt-Patient-Interaktion (s. Kapitel 4).
Ebenfalls häufig sind in der medizinischen Praxis aber auch die Angststörungen, die einen eigenen Krankheitswert haben und die in der International Classification of Diseases (ICD; aktuelle deutsche Version: ICD-10 [5]) in einem eigenen Unterkapitel zusammengefasst sind (F40-48). Unter diese Störungen fallen die Phobien (F40.-), die Panikstörung (F41.0) und die generalisierte Angststörung (F41.1).
Phobien
Kennzeichnend für Phobien ist, dass „Angst ausschließlich oder überwiegend durch eindeutig definierte, eigentlich ungefährliche Situationen hervorgerufen wird. In der Folge werden diese Situationen typischerweise vermieden oder mit Furcht ertragen. Die Befürchtungen des Patienten können sich auf Einzelsymptome wie Herzklopfen oder Schwächegefühl beziehen, häufig gemeinsam mit sekundären Ängsten vor dem Sterben, Kontrollverlust oder dem Gefühl, wahnsinnig zu werden. Allein die Vorstellung, dass die phobische Situation eintreten könnte, erzeugt meist schon Erwartungsangst“ (ICD-10 F40 [6]). Zu den Phobien zählen die Agoraphobie (Angst, sich alleine in Geschäften, auf öffentlichen Plätzen aufzuhalten, in Menschenmengen zu begeben, alleine das Haus zu verlassen oder alleine zu reisen), die sozialen Phobien (Angst vor prüfender Betrachtung durch andere Menschen – u.a. auch Prüfungsangst!) und die verschiedenen spezifischen Phobien, die jeweils nur in eng umschriebenen Situationen auftreten (z.B. Spinnenphobie, Klaustrophobie, Zahnbehandlungsphobie).
Panikstörungen
Das wesentliche Kennzeichen von Panikstörungen sind „wiederkehrende schwere Angstattacken (Panik), die sich nicht auf eine spezifische Situation oder besondere Umstände beschränken und deshalb auch nicht vorhersehbar sind“ (ICD-10 F41.0 [6]). Die Angstsymptome sind denen der Phobien vergleichbar, sie unterscheiden sich von den Phobien insbesondere dadurch, dass kein spezifischer Auslöser für die Panik identifizierbar ist.
Generalisierte Angststörung
Bei der generalisierten Angststörung liegt eine generalisierte und anhaltende Angst vor. „Sie ist nicht auf bestimmte Umgebungsbedingungen beschränkt, oder auch nur besonders betont in solchen Situationen, sie ist vielmehr ‚frei flottierend‘. Die wesentlichen Symptome sind variabel, Beschwerden wie ständige Nervosität, Zittern, Muskelspannung, Schwitzen, Benommenheit, Herzklopfen, Schwindelgefühle oder Oberbauchbeschwerden gehören zu diesem Bild. Häufig wird die Befürchtung geäußert, der Patient selbst oder ein Angehöriger könnten demnächst erkranken oder einen Unfall haben“ (ICD-10 F41.1 [6]).
Die Wahrscheinlichkeit, im Laufe eines Lebens an einer Angststörung zu erkranken (Lebenszeitprävalenz), liegt international zwischen 14 und 29% [7], [8], während die 12-Monatsprävalenz für Deutschland bei 15% liegt [9]. Frauen sind deutlich häufiger betroffen als Männer. Angststörungen gehören zu den häufig auftretenden komorbiden Störungen bei einer Vielzahl chronischer somatischer Erkrankungen, wie etwa koronare Herzkrankheiten oder Diabetes mellitus (15–18% [10]). Wird eine Angststörung in der ärztlichen Praxis nicht als solche erkannt, besteht die Gefahr einer iatrogenen Fixierung auf körperliche Erkrankungsursachen (s.o.) und einer fehlerhaften Therapie. Dabei lassen sich Angststörungen durch psychotherapeutische Maßnahmen (hier insbesondere kognitive Verhaltenstherapie), gegebenenfalls in Kombination mit pharmakologischen Therapien gut behandeln [11].
Trauer
Bei Verlust, z.B. durch Tod eines nahen Menschen aber auch bei Verlust von Gesundheit bzw. von bestimmten Funktionen, zeigen wir in der Regel eine Trauerreaktion. Als psychische Reaktionen auf einen Verlust sind neben Traurigkeit und Sehnsucht nach dem Verlorenen auch Wut- und Schuldgefühle typisch. Sozial kommt es zum Rückzug, aus sozialen Kontakten und von sozialen Rollen. Körperlich treten häufig Schlaf- und Appetitlosigkeit sowie ein erhöhtes Erregungsniveau auf.
Verschiedene Modelle haben versucht, Phasen des Trauerprozesses zu identifizieren. In dem sogenannten 5-Phasen-Modell nach Kübler-Ross [12] werden die unterschiedlichen emotionalen Phasen des Nicht-Wahrhaben-Wollens, des Protestes oder Zorns, des Verhandelns, der Depression und der Versöhnung bzw. des Akzeptierens umrissen. Diese Phasen werden nicht als aufeinanderfolgende ‚Stufen‘ verstanden, sondern können bei jedem Trauernden in unterschiedlicher Reihenfolge und Intensität auftreten, mit Wiederholungen und Auslassungen einzelner. Der Trauerprozess bleibt damit ein individueller, weshalb sich das Phasenmodell nur schwer empirisch nachweisen lässt. Im dualen Prozessmodell der Trauerbewältigung nach Stroebe und Schut [13] hängt eine erfolgreiche Anpassung von einem ausgewogenen Verhältnis der (individuellen) Trauerarbeit (Vergangenheitsauseinandersetzung) und aktiver Zuwendung zu neuen Aufgaben (den Blick wieder nach vorne richten) ab. Also weder eine zu starke Beschäftigung mit dem Verlust noch eine übersteuerte Vermeidung, sondern die Balance ist entscheidend, um einen pathologischen Verlauf zu verhindern. Eine natürliche Trauerreaktion ist zeitlich begrenzt und nimmt an Intensität ab. Ist dies nicht der Fall, kann sich eine pathologische Trauer entwickeln. Ein regulärer Trauerprozess unterscheidet sich von dem einer pathologischen, komplizierten Trauer in Intensität, Qualität und Dauer auftretender Trauersymptome. Im Unterschied zur Depression existiert hier ein exogener Auslöser, während dies bei Depressionen häufig nicht so deutlich der Fall ist. Weiter kann die Depression eher mit einem Gefühl von Leere, Anhedonie und einem erschwerten Zugang zu Trost beschrieben werden, was bei der Trauer nicht zutrifft.
Depression
Die Depression zählt zu den affektiven Störungen (ICD-10 F30-39). Depressionen können ihre Ursache auch in einem Verlusterlebnis haben, häufig lassen sich aber keine solchen exogenen Auslöser identifizieren. Während einer depressiven Episode „leidet der betroffene Patient unter einer gedrückten Stimmung und einer Verminderung von Antrieb und Aktivität. Die Fähigkeit zu Freude, das Interesse und die Konzentration sind vermindert. Ausgeprägte Müdigkeit kann nach jeder kleinsten Anstrengung auftreten. Der Schlaf ist meist gestört, der Appetit vermindert. Selbstwertgefühl und Selbstvertrauen sind fast immer beeinträchtigt. Sogar bei der leichten Form kommen Schuldgefühle oder Gedanken über eigene Wertlosigkeit vor. Die gedrückte Stimmung verändert sich von Tag zu Tag wenig, reagiert nicht auf Lebensumstände und kann von so genannten ‚somatischen‘ Symptomen begleitet werden, wie Interessenverlust oder Verlust der Freude, Früherwachen, Morgentief, deutliche psychomotorische Hemmung, Agitiertheit, Appetitverlust, Gewichtsverlust und Libidoverlust“ (ICD-10 F32, Depressive Episode [14]). Die Patienten berichten auch über innere Leere bzw. Gefühlslosigkeit – u.a. hiermit lässt sich die Depression auch von der Trauer abgrenzen, die ein klares Gefühl kennzeichnet, das sich auf eine ganz konkrete Situation bezieht.
Bei der Depression spielen neben den genannten Symptomen auch Einschränkungen in der sozialen Interaktion und Beziehungsfähigkeit eine wichtige Rolle. Diese gehen wiederum mit dysfunktionalen Emotionen und Kognitionen und mit sozialem Rückzugsverhalten einher. Den dysfunktionalen Kognitionen wird auch die sogenannte kognitive Triade zugerechnet, das für eine Depression typische negative Bild von sich selbst („ich bin schlecht“), der Umwelt („meine Umgebung ist schlecht“) und der Zukunft („die Zukunft sieht auch schlecht aus“). Im Rahmen der kognitiven Verhaltenstherapie (vgl. Kapitel 5.3.) wird u.a. genau diese Triade adressiert, um negative kognitive Schemata und Einstellungen durch alternative Denk- und Verhaltensmuster zu ersetzen. Im Unterschied dazu versuchen psychodynamische Behandlungsansätze (tiefenpsychologisch-fundierte und analytische Psychotherapien) eine Einsicht in die innere Konfliktdynamik zu erlangen, die auf eine unangemessene Verarbeitung von beispielsweise Kränkungs- und Verlusterlebnissen beruhen. Die Bewusstmachung und Verbalisierung von Konflikten und der für den Patienten intolerablen Gefühle sollen die Einsicht, die Verstehbarkeit und schließlich veränderte Bewältigungsformen fördern (vgl. Kapitel 5.3.).
Die Depression ist international wie national eine der am häufigsten auftretenden psychischen Störungen mit einer Lebenszeitprävalenz von 16–20% [15], [16], wobei Frauen deutlich häufiger betroffen sind als Männer. Bei vielen körperlichen und psychischen Erkrankungen tritt die Depression als komorbide Störung auf.
Da Patienten häufig zunächst vordergründig körperliche Symptome schildern, besteht auch hier die Gefahr einer Fehlbehandlung und einer iatrogenen Fixierung. Dabei handelt es sich bei depressiven Störungen um Erkrankungen, die schweres Leid verursachen und die potentiell lebensbedrohlich sind, da sie mit Suizidgedanken einhergehen können. Eine aktive anamnestische Exploration der Leitsymptome, z.B. unter Hinzuziehen von Screeningverfahren auch zur Früherkennung, wird daher empfohlen (vgl. S3-Leitlinien [17]). Wird eine Depression diagnostiziert, muss immer nach der Suizidalität gefragt werden. Kann eine akute Suizidgefährdung bei mangelnder Absprachefähigkeit nicht ausgeschlossen werden, sollte der Patient psychiatrisch behandelt werden.
Wie bei anderen psychischen Störungen auch, sollte der Patient psychoedukativ über Symptomatik, Verlauf und Behandlung informiert werden und über die Behandlung mitentscheiden. In Abhängigkeit vom Schweregrad (leichte, mittlere, schwere depressive Episode) werden in den Leitlinien unterschiedliche Behandlungsmöglichkeiten aufgezeigt. Während bei mittelgradigen Episoden Psychotherapie oder Pharmakotherapie (vgl. Kapitel 2.1.) angeboten werden soll, wird für die schwere Episode eine Kombination aus beidem empfohlen. Da bei mehr als 50% der Fälle wenigstens eine weitere Episode auftritt, ist meist zudem eine Rezidivprophylaxe indiziert. Hierfür kommen insbesondere auch psychotherapeutische Maßnahmen in Frage, da sich diese als Erhaltungstherapie und Rückfallprophylaxe gegenüber den pharmakotherapeutischen Ansätzen im Hinblick auf ihre langfristigen Erfolgsaussichten besonders bewährt haben. Bei einer Chronifizierung (Bestehen der Symptome seit mehr als zwei Jahren) wird eine Kombinationstherapie aus medikamentöser und Psychotherapie vorgeschlagen, sie ist nachweislich wirksamer als eine Monotherapie.
2.2.7.4. Stress
Stressoren
Stressoren sind letztendlich alle inneren und äußeren Phänomene und Ereignisse, die ein Individuum über den Normalzustand hinaus erregen, das Gleichgewicht des Organismus stören und eine entsprechende Reaktion hervorrufen. Diese sind nicht per se als negativ zu beurteilen. Häufig wird zwischen Distress (negativ) und Eustress (positiv) differenziert. Es können darüber hinaus sensorische bzw. psychische Stressoren von physischen zellulären Stressoren, wie z.B. UV-Strahlung, voneinander unterschieden werden, die sich jeweils entweder auf der exogenen (von außen kommend) oder endogenen (sich innen befindend) Ebene verorten lassen.
Alle äußeren und inneren Faktoren, die eine Anforderung im Sinne einer Anpassungsleistung an ein Individuum stellen (wichtige Schwellensituationen im Leben, wie z.B. die Geburt eines Kindes) oder das Wohlbefinden, die Gesundheit und die Lebensqualität bedrohen, können als Stressoren aufgefasst werden. Es können hierbei erstens chronische Stressoren, zweitens kritische Lebensereignisse und drittens Stressoren auf der Mikroebene unterschieden werden: Zu (1) gehören Lärm, Wohndichte, niedriger sozioökonomischer Status etc.; zu (2) zählen Tod, Trennung, Geburt etc. und zu (3) dauernde Arbeitsunterbrechungen, akute Konflikte, akuter Leistungsdruck etc.
Stressreaktion
Die Stressreaktion ereignet sich auf vier Ebenen: auf (1) der physiologischen, (2) der kognitiven, (3) der affektiven (die eng mit der kognitiven verschränkt ist) und (4) der behavioralen Ebene (vgl. die Ausführungen zur physiologischen Ebene in Kapitel 2.1.).
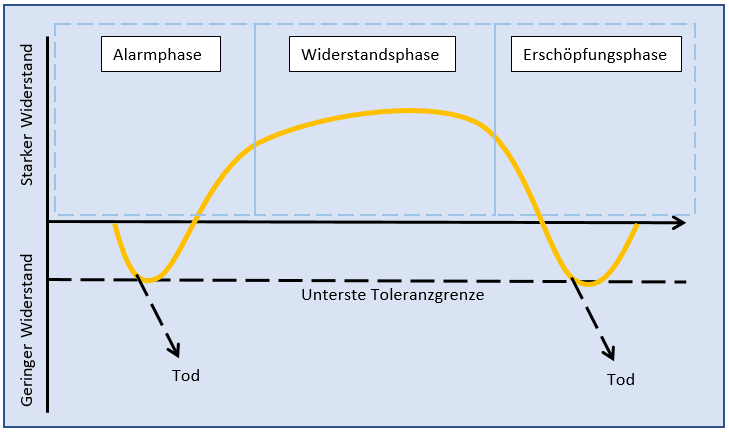
Im Modell des allgemeinen Adaptionssyndroms nach Selye (vgl. Abbildung 4) werden drei ineinander übergehende Phasen der körperlichen Stressreaktion beschrieben. (1) In der Alarmphase steht zunächst eine sympathoadrenomedulläre Aktivierung und die Freisetzung von Katecholaminen (vgl. Kapitel 2.1.) im Vordergrund (Schockphase). So werden kurzfristig Ressourcen bereitgestellt, die der Überwindung einer akuten Situation dienen. Gleichzeitig sinkt aber die Widerstandskraft. Bei sehr starken Stressoren kann es auch zum Tod kommen. Im späteren Verlauf der Alarmphase (Gegenschockphase) kommt es auch zur Aktivierung der Hypothalamus-Hypophysen-Nebennierenrindenachse und zur Freisetzung von Cortisol (vgl. Kapitel 2.1.). Dies ermöglicht die längerfristige Bereitstellung von Energien, die Widerstandskraft steigt. (2) Während der folgenden Widerstandsphase besteht die erhöhte Cortisolfreisetzung fort. Es besteht eine gute Anpassung an den Stressor, allerdings kann die Widerstandskraft gegenüber anderen Stressoren herabgesetzt sein. (3) In der Erschöpfungsphase sind die Kräfte des Körpers durch den Widerstand verbraucht und es dominieren wieder die Zeichen der Alarmphase. Fallen die Stressoren weg, kann eine Erholungsphase eingeleitet werden. Herzmuskulatur oder Atmungsorgane können bei nicht ausreichender Wiederherstellung der Energiereserven aussetzen. Dies kann zu nachhaltigen Schädigungen oder gar zum Tod führen.
Als psychologisches Stressmodell, welches die kognitive, emotionale und behaviorale Ebene einschließt, wird oft das sogenannte transaktionale Stressmodell nach Lazarus und Folkman [19] herangezogen (vgl. Kapitel 3.2.1. und die dortige Abbildung des Modells). Diesem Modell zufolge ist die subjektive Bewertung von entscheidender Bedeutung. Mit der Wahrnehmung eines Stressors finden zwei Bewertungsprozesse statt. Die primäre Bewertung betrifft die Einordnung der Situation: Es wird geprüft, ob diese stresshaft ist oder nicht und ob es sich um eine Herausforderung, eine Bedrohung oder einen Verlust handelt. Die sekundäre Bewertung bezieht sich auf die Einschätzung der Bewältigungsmöglichkeiten: Welche stehen zur Verfügung (Ressourcen), wie wirksam sind diese (Effektivität), traut man sich selbst zu, diese erfolgreich anzuwenden (Selbstwirksamkeitserwartung). Auf der Basis dieser beiden Bewertungen, deren zeitliche Abfolge nicht festgelegt ist, erfolgt eine Neubewertung. Die Stressbewältigung (Coping) kann problem- oder emotionsorientiert oder eine Kombination aus beidem sein. Bei problemorientiertem Coping handelt es sich um Bewältigungsversuche, die sich direkt auf das Problem beziehen (z.B. Intensivieren des Lernens bei einer anstehenden Prüfung; also konkrete Veränderung des Problems), während mit emotionsorientiertem Coping kognitiv-emotionale Prozesse gemeint sind, die das Erleben positiv beeinflussen (z.B. selbstberuhigende Kommentare wie „ich schaffe das schon“, „egal was passiert, ich werde damit fertig“). Insgesamt ist der beschriebene Prozess eingebettet in einen umweltbezogenen, gesellschaftlichen und sozialen Kontext. Alle Elemente beeinflussen sich permanent gegenseitig, weshalb die Autoren das Modell auch transaktional nennen.
Stressbewältigung
Programme zur Stressbewältigung werden in zahlreichen Kontexten eingesetzt, um die Kompetenz im Umgang mit Stress zu stärken. Sie sind häufiger Bestandteil von Patientenschulungen, da man davon ausgeht, dass Stress einem adäquaten Umgang mit der Krankheit (z.B. Einhalten des Therapieschemas) entgegenstehen kann. Sie setzen auf zwei Ebenen an: (1) den äußeren Rahmenbedingungen (externale Veränderungen, Verminderung/Ausschalten der Stressoren, sogenanntes instrumentelles Stressmanagement) und (2) der intrapsychischen Verarbeitung. Hierzu zählen die Reduktion stressverschärfender Einstellungen wie „Ich muss alles schaffen“ beim kognitiven Stressmanagement, aber auch Entspannungstrainings wie beispielweise die Progressive Muskelrelaxation, bei der einzelne Muskelgruppen an- und wieder ent-spannt werden, um so durch Reduktion der Muskelspannung eine tiefe Entspannung herbeizuführen. Ein anderes Beispiel für eine vielbeforschte Intervention ist das sogenannte Mindfulness-Based-Stress-Reduction Program (MBSR). Hierbei geht es um die gezielte, intentional gesteuerte Aufmerksamkeitslenkung auf den gegenwärtigen Erfahrungsmoment, verbunden mit einer nicht-wertenden Haltung – das Kultivieren der sogenannten Achtsamkeit. Weniger äußere, als vielmehr innere Mechanismen, die zu einer Perspektivenveränderung und -erweiterung führen, spielen hierbei eine wichtige Rolle: Die Inhibition von automatischen Reaktionen, die De-Identifikation und eine innere, emotionale Distanzierung sind wichtige Wirkfaktoren.
Für viele Stressbewältigungsprogramme konnten günstige Effekte auf die Lebensqualität und -zufriedenheit belegt werden. Darüber hinaus konnte gezeigt werden, dass sie Belastungserscheinungen reduzieren (vgl. z.B. [20], [21]).
References
[1] Goschke T, Dreisbach G. Kognitiv-affektive Neurowissenschaft: Emotionale Modulation des Erinnerns, Entscheidens und Handelns. In: Wittchen HU, Hoyer J, editors. Klinische Psychologie und Psychotherapie. Berlin: Springer; 2011. p. 129-68.[2] Gross JJ, editor. Handbook of emotion regulation. New York: Guilford; 2007.
[3] Birbaumer NP, Schmidt RF. Biologische Psychologie. Heidelberg: Springer; 2010.
[4] Smith R, Lane RD. The neural basis of one's own conscious and unconscious emotional states. Neurosci Biobehav Rev. 2015 Oct;57:1-29. DOI: 10.1016/j.neubiorev.2015.08.003
[5] WHO DIMDI [Internet]. ICD-10-GM – Internationale statistische Klassifikation der Krankheiten und verwandter Gesundheitsprobleme [International Classification of Diseases (ICD)], 10. Revision, German Modification, Version 2020 [cited 2019 Dec 11]. Available from: https://www.dimdi.de/static/de/klassifikationen/icd/icd-10-gm/kode-suche/htmlgm2020/
[6] WHO DIMDI [Internet]. ICD-10-GM Version 2020: Neurotische, Belastungs- und somatoforme Störungen (F40-F48) [cited 2019 Dec 11]. Available from: https://www.dimdi.de/static/de/klassifikationen/icd/icd-10-gm/kode-suche/htmlgm2020/block-f40-f48.htm
[7] Kessler RC, Berglund P, Demler O, Jin R, Merikangas KR, Walters EE. Lifetime prevalence and age-of-onset distributions of DSM-IV disorders in the National Comorbidity Survey Replication. Arch Gen Psychiatry. 2005 Jun;62(6):593-602. DOI: 10.1001/archpsyc.62.6.593
[8] Somers JM, Goldner EM, Waraich P, Hsu L. Prevalence and incidence studies of anxiety disorders: a systematic review of the literature. Can J Psychiatry. 2006 Feb;51(2):100-13. DOI: 10.1177/070674370605100206
[9] Jacobi F, Höfler M, Strehle J, Mack S, Gerschler A, Scholl L, et al. Psychische Störungen in der Allgemeinbevölkerung: Studie zur Gesundheit Erwachsener in Deutschland und ihr Zusatzmodul Psychische Gesundheit (DEGS1-MH) [Mental disorders in the general population: study on the health of adults in Germany and the additional module mental health (DEGS1-MH)]. Nervenarzt. 2014 Jan;85(1):77-87. DOI: 10.1007/s00115-013-3961-y
[10] Kapfhammer HP. Psychische Störungen bei somatischen Krankheiten. In: Möller HJ, Laux G, Kapfhammer HP, editors. Psychiatrie, Psychosomatik, Psychotherapie. Heidelberg: Springer; 2011.
[11] Bandelow B, Wiltink J, Alpers GW, Benecke C, Deckert J, Eckhardt-Henn A, et al. Deutsche S3-Leitlinie Behandlung von Angststörungen [Internet]. Registernummer 051-028. AWMF; 2014. Available from: www.awmf.org/leitlinien.html.
[12] Kübler-Ross E. Über den Tod und das Leben danach. Güllesheim: Silberschnur; 2002.
[13] Stroebe MS, Schut H. Models of coping with bereavement: A review. In: Stroebe MS, Hansson RO, Stroebe W, Schut H, editors. Handbook of bereavement research: consequences, coping, and care. Washington, DC, US: American Psychological Association; 2001. p. 375-403. DOI: 10.1037/10436-016
[14] WHO DIMDI [Internet]. ICD-10-GM Version 2020: Affektive Störungen (F30-F39) [cited 2019 Dec 11]. Available from: https://www.dimdi.de/static/de/klassifikationen/icd/icd-10-gm/kode-suche/htmlgm2020/block-f30-f39.htm
[15] Ebmeier KP, Donaghey C, Steele JD. Recent developments and current controversies in depression. Lancet. 2006 Jan;367(9505):153-67. DOI: 10.1016/S0140-6736(06)67964-6
[16] Bijl RV, Ravelli A, van Zessen G. Prevalence of psychiatric disorder in the general population: results of The Netherlands Mental Health Survey and Incidence Study (NEMESIS). Soc Psychiatry Psychiatr Epidemiol. 1998 Dec;33(12):587-95. DOI: 10.1007/s001270050098
[17] DGPPN, BÄK, KBV, AWMF. S3-Leitlinie/Nationale VersorgungsLeitlinie: Unipolare Depression (Langfassung). 2nd ed. Registernummer nvl-005. DGPPN; 2015 [cited 2019 Dec 11]. DOI: 10.6101/AZQ/000364
[18] Selye H. A syndrome produced by diverse nocuous agents. Nature. 1936;138(32).2 DOI: 10.1038/138032a0
[19] Lazarus RS, Folkman S. Stress, appraisal, and coping. New York: Springer; 1984.
[20] Grossman P, Niemann L, Schmidt S, Walach H. Mindfulness-based stress reduction and health benefits: a meta-analysis. J Psychosom Res. 2004 Jul;57(1):35-43. DOI: 10.1016/S0022-3999(03)00573-7
[21] Regehr C, Glancy D, Pitts A. Interventions to reduce stress in university students: a review and meta-analysis. J Affect Disord. 2013 May 15;148(1):1-11. DOI: 10.1016/j.jad.2012.11.026




