3.4.4. Qualitätssicherung medizinischen Handelns
1 Institut für Medizinische Soziologie, Universitätsklinikum Hamburg-Eppendorf, Hamburg, Germany
Die Medizin ist zunehmend gesetzgeberischen und bürokratischen Reglementierungen ausgesetzt, die insbesondere in einem steigenden Druck zur Kostenkontrolle und Qualitätssicherung zum Ausdruck kommen. Dies ist eng verknüpft mit der zunehmenden Bedeutung der sogenannten ‚evidenzbasierten Medizin‘ (vgl. Abschnitt 3.4.4.1.). Patienten sollen in Krankenhäusern, Arzt- und Zahnarztpraxen qualitativ hochwertig und auf dem neuesten Stand wissenschaftlicher Erkenntnisse versorgt werden. Dieser Anspruch ist auch im fünften Sozialgesetzbuch (SGB) festgeschrieben: „Die Leistungserbringer sind zur Sicherung und Weiterentwicklung der Qualität der von ihnen erbrachten Leistungen verpflichtet. Die Leistungen müssen dem jeweiligen Stand der wissenschaftlichen Erkenntnisse entsprechen und in der fachlich gebotenen Qualität erbracht werden.“ (§135a, Absatz 1, SGB V). In Deutschland gibt es mehrere Institutionen, die an der Qualitätssicherung in der Medizin beteiligt sind (vgl. Abschnitt 3.4.4.2.).
3.4.4.1. Evidenzbasierte Medizin und Leitlinien
Die Geschichte der Medizin hat immer wieder gezeigt, dass Therapien lange Zeit angewandt wurden, weil man ohne systematische Prüfung angenommen hatte, sie seien wirksam. Wissenschaftliche Studien haben dann später häufig nachgewiesen, dass diese Wirksamkeit nicht gegeben war oder dass die Therapien sogar schädlich waren. Ein Beispiel ist die Hormonersatztherapie bei Frauen in den Wechseljahren, die darauf zielte, durch die Verabreichung von Östrogen das Herzinfarktrisiko zu senken, aber eher das Gegenteil bewirkte.
Vor diesem Hintergrund wird verstärkt die Forderung erhoben, die Wirksamkeit von Behandlungsmaßnahmen systematisch, nach wissenschaftlichen Kriterien zu überprüfen. Diese Forderung ist mit dem Ansatz der evidenzbasierten Medizin (EbM) verbunden. Evidenz leitet sich in diesem Zusammenhang vom englischen Wort evidence (dt. „Aussage“, „Zeugnis“, „Beweis“, „Ergebnis“, „Unterlage“, „Beleg“) ab und bezieht sich auf Informationen aus wissenschaftlichen Studien und systematisch zusammengetragenen klinischen Erfahrungen, welche die Wirksamkeit einer Maßnahme erhärten oder widerlegen. Eine häufig zitierte Definition der EbM (eng. evidence based medicine) stammt von David Sackett ([1], S. 644):
„EbM ist der gewissenhafte, ausdrückliche und vernünftige Gebrauch der gegenwärtig besten externen, wissenschaftlichen Evidenz für Entscheidungen in der medizinischen Versorgung individueller Patienten. Die Praxis der EbM bedeutet die Integration individueller klinischer Expertise mit der bestverfügbaren externen Evidenz aus systematischer Forschung.“
Es wird auch von evidenzbasierter Gesundheitsversorgung (eng. evidence based health care, EbHC) gesprochen. Hier werden die Prinzipien der EbM auf alle Gesundheitsberufe und alle Bereiche der Gesundheitsversorgung angewandt. Aus der Definition von Sackett wird deutlich, dass die wissenschaftliche Evidenz die individuelle Expertise des Arztes nicht ersetzen soll. Vielmehr werden bei medizinischen Entscheidungen wissenschaftliche Evidenz, individuelle Expertise sowie Erwartungen und Präferenzen des Patienten integriert. Insofern bedeutet EbM auch, dass die Patienten über die wissenschaftliche Evidenz im Hinblick auf Nutzen und Schaden einer Behandlungsmaßnahme aufgeklärt werden müssen, damit sie informiert an Behandlungsentscheidungen beteiligt werden können.
Zu den wesentlichen Zielen der EbM gehören die Reduzierung nicht-wirksamer und schädigender Maßnahmen, die Förderung optimaler Maßnahmen zu angemessenen Kosten, die Verbreitung und Bewertung wissenschaftlicher Erkenntnisse sowie verbesserte Entscheidungsprozesse in der Medizin. Die Umsetzung der EbM erfolgt in einem mehrstufigen Prozess [2]:
- Ableitung einer relevanten, beantwortbaren Frage aus dem klinischen Fall,
- Planung und Durchführung einer Recherche der klinischen Literatur,
- kritische Bewertung der recherchierten Literatur (Evidenz) bezüglich Brauchbarkeit/Validität,
- Anwendung der ausgewählten und bewerteten Evidenz beim individuellen Fall,
- Bewertung der eigenen Leistung.
In der EbM hat sich eine Hierarchie von Evidenzstufen zur Bewertung der Wirksamkeit von Interventionen etabliert (vgl. Tabelle 1). Die Stufe in der Hierarchie orientiert sich an der Methodik bzw. dem Design der zugrunde liegenden Studien und der damit verknüpften Möglichkeit, kausale Aussagen über die Wirksamkeit einer Behandlungsmaßnahme machen zu können. Das bedeutet: je höher die Stufe bzw. der Evidenztyp, desto höher die Sicherheit in Bezug auf die Kausalinterpretation. In diesem Kapitel wird nur kurz auf die unterschiedlichen Studientypen eingegangen. Hinsichtlich der methodischen Details sei auf den Methodenband dieses Lehrbuches („Methoden der Medizinischen Psychologie und Medizinischen Soziologie“) verwiesen.
|
Stufe |
Evidenz-Typ |
|---|---|
|
Ia |
Wenigstens ein systematisches Review (systematische Übersichtsarbeit) auf der Basis methodisch hochwertiger, randomisierter, kontrollierter Studien (RCTs); evtl. mit Meta-Analyse |
|
Ib |
Wenigstens ein ausreichend großer, methodisch hochwertiger RCT |
|
IIa |
Wenigstens eine hochwertige Studie ohne Randomisierung |
|
IIb |
Wenigstens eine hochwertige Studie eines anderen Typs quasi-experimenteller Studien |
|
III |
Mehr als eine methodisch hochwertige nicht-experimentelle Studie |
|
IV |
Meinungen und Überzeugungen von angesehenen Autoritäten (aus klinischer Erfahrung); Expertenkommissionen |
Von einem systematischen Review spricht man (Evidenzstufe Ia), wenn zu einer klar formulierten Frage alle verfügbaren Studien systematisch identifiziert, ausgewählt und kritisch bewertet werden. Grundlage für die Identifizierung ist eine möglichst vollständige Recherche der internationalen Literatur anhand definierter Suchkriterien. Die Ergebnisse der nach methodischen Qualitätskriterien ausgewählten Studien werden daraufhin extrahiert und in einer Übersichtsarbeit zusammengefasst. Werden die Ergebnisse zusätzlich mit Hilfe statistischer Verfahren quantifiziert, liegt eine sogenannte „Meta-Analyse“ vor. Um die höchste Evidenzstufe zu erreichen, muss das systematische Review auf randomisierten, kontrollierten Studien (engl. „randomized controlled trials“, „RCT“) basieren. Ein RCT (Evidenzstufe Ib) ist dem Typus der experimentellen Studie zuzuordnen. Kontrolliert heißt dieser Studientypus, weil in einer Experimentalgruppe (EG) die zu prüfende Intervention (z.B. Behandlungsmaßnahme) durchgeführt wird, während dies bei einer ebenfalls untersuchten Kontrollgruppe (KG) nicht der Fall ist. Durch Randomisierung, d.h. zufällige Zuteilung der Studienteilnehmer auf die EG und die KG, will man erreichen, dass beide Gruppen strukturell äquivalent, d.h. hinsichtlich personenbezogener Faktoren (z.B. Alter, Geschlecht, Erkrankungsschwere) gleich zusammengesetzt sind. Aufgrund des Kontrollgruppendesigns und der Randomisierung ist dieser Studientyp am besten geeignet, um die Wirksamkeit einer Behandlungsmaßnahme zu prüfen. Verzichtet man auf die Randomisierung (Stufe IIa), läuft man Gefahr, dass sich EG und KG in Merkmalen unterscheiden, die für die Beurteilung der Wirksamkeit einer Maßnahme wichtig sind. Solche Studien werden als quasi-experimentell bezeichnet. Nicht-experimentelle Studien (Stufe III) werden in Abgrenzung zu Inventionsstudien auch als Beobachtungsstudien bezeichnet. Zu diesen gehören Kohortenstudien, Fall-Kontrollstudien und Querschnittstudien.
Bei der Realisierung bzw. klinischen Umsetzung der EbM spielen Leitlinien eine wichtige Rolle. Leitlinien sollen das Wissen (d.h. die wissenschaftliche Evidenz, aber auch die Praxiserfahrung) zu bestimmten Versorgungsproblemen zusammenfassen. Zudem sollen sie dieses Wissen unter methodischen und klinischen Aspekten bewerten sowie unter Abwägung von Nutzen und Schaden das derzeitige Vorgehen der Wahl definieren [3]. Leitlinien sind regelmäßig zu aktualisierende Entscheidungshilfen, die den nach vorgeschriebenen Verfahren erzielten Konsens von Experten aus unterschiedlichen Disziplinen möglichst unter Einbeziehung von Patienten darlegen. Leitlinien sind rechtlich nicht bindend, d.h. man kann (bzw. muss) in begründeten Fällen von ihnen abweichen.
Leitlinien sind systematisch entwickelte Hilfen für medizinische Entscheidungen.
Eine wichtige Institution für die Entwicklung, Pflege und Verbreitung von Leitlinien ist die Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF). In dieser Institution sind knapp 1.000 Leitlinien registriert (Stand April 2017) und gemäß ihrer Entwicklungsstufe klassifiziert (siehe Tabelle 2). Diese Entwicklungsstufen (S1 bis S3) spiegeln wider, ob die jeweiligen Leitlinien evidenz- und/oder konsensbasiert sind. Es sei darauf hingewiesen, dass nur etwa 20% der AWMF-Leitlinien sowohl evidenz- als auch konsensbasiert sind, also den Status S3 haben.
| Klassifikation | Bezeichnung | Beschreibung |
|---|---|---|
| S3 | Evidenz- und konsensbasierte Leitlinie | Repräsentatives Gremium, strukturierte Konsensfindung, systematische Recherche, Auswahl, Bewertung der Literatur |
| S2e | Evidenzbasierte Leitlinie | Systematische Recherche, Auswahl, Bewertung der Literatur |
| S2k | Konsensbasierte Leitlinie | Repräsentatives Gremium, strukturierte Konsensfindung |
| S1 | Handlungsempfehlungen von Expertengruppen | Konsensfindung in einem informellen Verfahren |
Inzwischen gibt es Belege dafür, dass Leitlinien tatsächlich zu einer Verbesserung der Versorgung beitragen. Allerdings wird immer wieder darauf hingewiesen, dass Leitlinien noch nicht ausreichend im klinischen Alltag Anwendung finden. „Kritische Stimmen aus der Praxis mahnen, dass Leitlinien nur dann Akzeptanz finden, wenn sie vertrauenswürdig erscheinen, praxisrelevant und leicht verfügbar sind, keine ungeklärten Widersprüche zu anderen Empfehlungen für die Versorgungspraxis aufwerfen und eine klare, konsensfähige Zielsetzung im Hinblick auf die Qualitätsförderung der medizinischen Versorgung verfolgen“ ([4], S. 217). Es ist zu betonen, dass Leitlinien nur eine Komponente der medizinischen Entscheidungsfindung sind. Daneben spielen die individuelle Erfahrung, Kompetenz und Intuition des Arztes wie auch die Erfahrungen, Erwartungen und Werte des Patienten eine wichtige Rolle.
3.4.4.2. Institutionen der Qualitätssicherung in der Medizin
In den letzten Jahren haben sich mehrere Institutionen im deutschen Gesundheitswesen etabliert, die an der Qualitätssicherung beteiligt sind. Im Hinblick auf die im vorangegangenen Abschnitt thematisierte EbM sei zunächst das Deutsche Netzwerk Evidenzbasierte Medizin (DNEbM) genannt, welches das Ziel verfolgt, Konzepte und Methoden der EbM in Praxis, Lehre und Forschung zu verbreiten und weiter zu entwickeln. Wie bereits angesprochen, ist für die Entwicklung, Pflege und Verbreitung von Leitlinien die AWMF zentral. Als unabhängiges wissenschaftliches Institut untersucht das Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG) den Nutzen und den Schaden von medizinischen Maßnahmen für Patientinnen und Patienten. Über die Vorteile und Nachteile von Untersuchungs- und Behandlungsverfahren berichtet das Institut in Form von wissenschaftlichen Berichten und möglichst verständlichen Gesundheitsinformationen. Das IQWiG nimmt Aufträge vom Gemeinsamen Bundesausschuss (G-BA) oder vom Bundesministerium für Gesundheit an. Der G-BA ist das oberste Beschlussgremium der gemeinsamen Selbstverwaltung der Ärzte, Zahnärzte, Psychotherapeuten, Krankenhäuser und Krankenkassen und entscheidet darüber, welche medizinischen Leistungen von den gesetzlichen Krankenkassen übernommen werden. Auch das Institut für Qualitätssicherung und Transparenz im Gesundheitswesen (IQTIG) handelt primär im Auftrag des G-BA. Das IQTIG erarbeitet Maßnahmen zur Qualitätssicherung und zur Darstellung der Versorgungsqualität im Gesundheitswesen und wirkt an deren Umsetzung mit. Auch die Bundesärztekammer und die Kassenärztliche Bundesvereinigung haben Aufgaben im Bereich der Qualitätssicherung der ärztlichen Berufsausübung. Dabei werden sie vom Ärztlichen Zentrum für Qualität in der Medizin (ÄZQ) unterstützt. Diese unvollständige Liste macht deutlich, dass die Sicherung und Weiterentwicklung der Qualität der medizinischen Versorgung in Deutschland durch zahlreiche Initiativen und Institutionen vorangetrieben werden soll.
3.4.4.3. Patientenzufriedenheit und Lebensqualität als Qualitätsaspekte
Im Zuge der Forderung nach Patientenorientierung im Allgemeinen und der Einbeziehung der Patienten in die Untersuchung und Sicherung der Qualität im Besonderen werden zunehmend subjektive Einschätzungen der Patienten bei der Beurteilung der Qualität der medizinischen Versorgung berücksichtigt. Diese Einschätzungen werden unter dem Sammelbegriff Patient-Reported Outcomes (PRO) zusammengefasst. Zwei wichtige Konzepte sind in diesem Zusammenhang die Patientenzufriedenheit und die gesundheitsbezogene Lebensqualität.
Patientenzufriedenheit
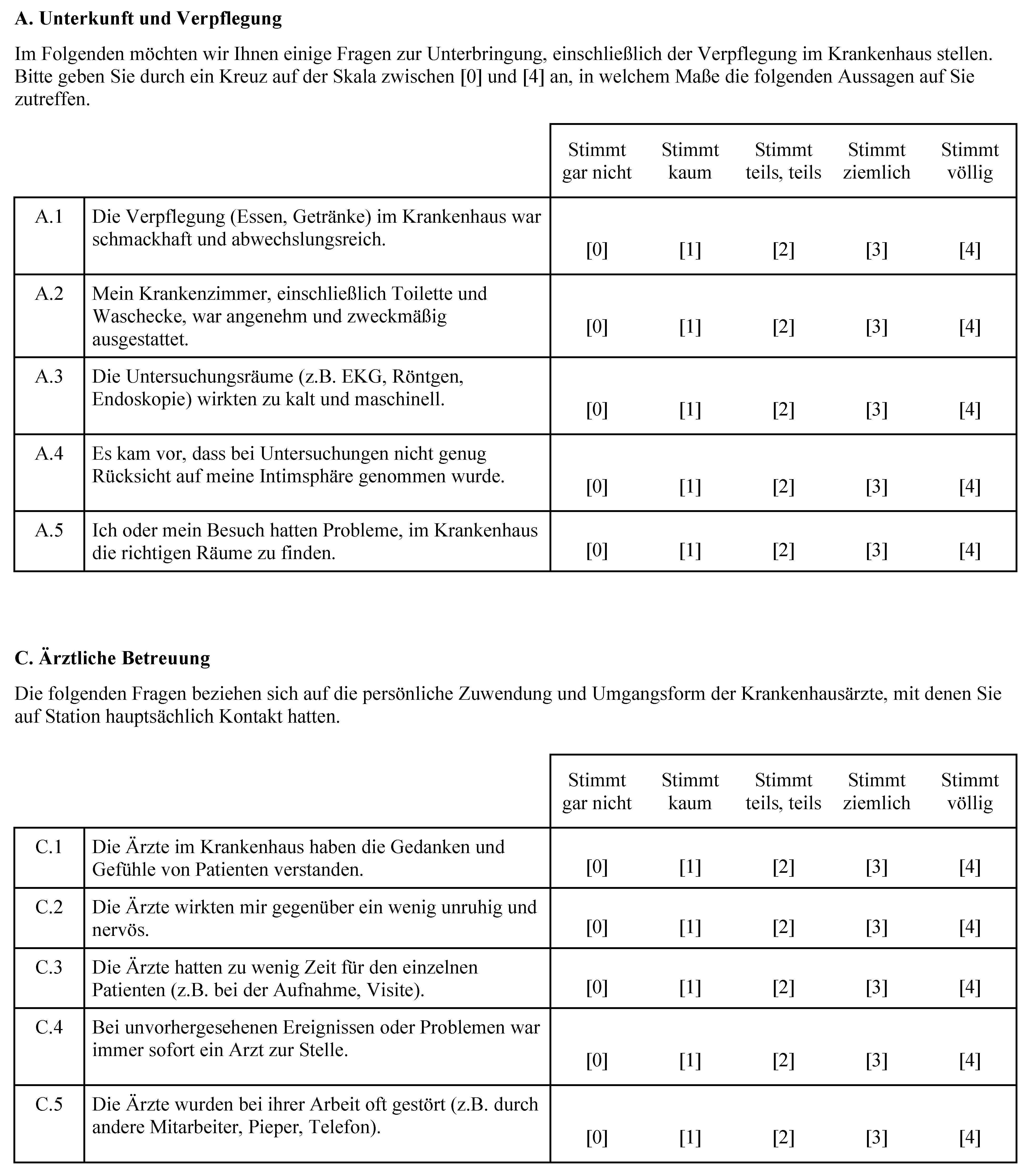
Patientenzufriedenheit ist ein mehrdimensionales Konzept, d.h. es lässt sich in unterschiedliche Dimensionen unterteilen und kann sich auf strukturelle, prozessuale oder ergebnisbezogene Aspekte der wahrgenommenen Qualität beziehen. Darunter fallen z.B. die Zufriedenheit mit der räumlichen und apparativen Ausstattung (Strukturqualität), die Zufriedenheit mit dem Verhalten des Personals (Prozessqualität) oder die Zufriedenheit mit der Wirksamkeit bzw. mit dem Ergebnis der Behandlung (Ergebnisqualität). Man geht davon aus, dass die Patientenzufriedenheit das Resultat eines Abgleichs zwischen Erwartungen und Erfahrungen darstellt. Es liegen zahlreiche Instrumente zur Messung von Patientenzufriedenheit vor, die unterschiedliche Schwerpunkte setzen. Abbildung 1 zeigt den Ausschnitt eines Fragebogens zur Messung der Patientenzufriedenheit mit einer kurzstationären Behandlung [5]. Der Fragebogen umfasst die folgenden zehn Dimensionen: Unterkunft und Verpflegung, pflegerische Betreuung, ärztliche Betreuung, Ablauforganisation, Information und Aufklärung, Einfluss- und Mitsprachemöglichkeiten, Kontinuität der Versorgung, Kompetenzvermittlung, Erfolg der Behandlung sowie Attraktivität der Klinik. Die Abbildung zeigt die Fragen (Items) zur Erfassung der Dimensionen „Unterkunft und Verpflegung“ und „ärztliche Betreuung“.
Wie in anderen Erhebungen, war auch die Patientenzufriedenheit bei Anwendung des im Ausschnitt dargestellten Instrumentes relativ hoch. Dies wird häufig als ein Problem von Untersuchungen der Patientenzufriedenheit betrachtet, da die hohen Zufriedenheitswerte dazu führen können, dass die Unterschiede zwischen Kliniken und Stationen eher gering sind. Zudem hat sich gezeigt, dass die Zufriedenheit stärker von Patientenmerkmalen (z.B. Alter oder gesundheitliches Befinden) als von Merkmalen der medizinischen Behandlung oder der medizinischen Einrichtung abhängt.
Gesundheitsbezogene Lebensqualität
Zur Messung der Ergebnisqualität wird als weiteres, auf Patienteneinschätzungen beruhendes Maß häufig die gesundheitsbezogene Lebensqualität erfasst. Die zunehmende Prävalenz chronischer Erkrankungen hat dazu geführt, dass sich Therapieziele verschieben. Es geht in der Behandlung chronischer Erkrankungen weniger darum, die Patienten zu heilen, als darum, den Patienten das Leben mit ihrer Erkrankung zu erleichtern. Vor diesem Hintergrund kommt der Lebensqualität der Patienten bei der Beurteilung des Therapieerfolgs eine große Bedeutung zu. Allgemein kann Lebensqualität als „das subjektive Befinden und Handlungsvermögen im körperlichen, im psychischen und im sozialen Bereich“ ([6], S. 867) definiert werden. Aus der Definition lässt sich erkennen, dass sich auch die gesundheitsbezogene Lebensqualität aus unterschiedlichen Dimensionen zusammensetzt (z.B. körperliche Beschwerden, psychisches Befinden, Einschränkungen im Alltag, Einschränkungen im Beruf und bei sozialen Kontakten).
Bei der Messung werden generische (krankheitsübergreifende) und krankheitsspezifische Instrumente unterschieden. Generische Instrumente (wie der international häufig eingesetzte Short Form 36 Gesundheitsfragebogen, SF-36) eignen sich, um die Lebensqualität bei unterschiedlichen Erkrankungen oder die Lebensqualität von Gesunden und Kranken zu vergleichen. Krankheitsspezifische Instrumente sind demgegenüber konkreter auf eine bestimmte Erkrankung zugeschnitten. Ein Beispiel für einen krebsspezifischen Lebensqualitäts-Fragebogen ist der QLQ C30 der European Organization for Research and Treatment of Cancer. Solche Instrumente haben den Vorteil, die Situation und mögliche Veränderungen bei einer spezifischen Erkrankung besser abbilden zu können.
Es hat sich immer wieder gezeigt, dass die vom Patienten eingeschätzte Lebensqualität nicht mit objektiven Befunden, z.B. der Krankheitsschwere, übereinstimmen muss. Insofern sind subjektive Einschätzungen der Patienten wichtige Ergänzungen bei der Qualitätsbeurteilung, zumal sie sich als unabhängiger Prädiktor z.B. für die Mortalität erwiesen haben.
References
[1] Sackett DL, Rosenberg WMC, Gray JAM, Haynes RB, Richardson WS. Was ist Evidenz-basierte Medizin und was nicht?. Münch Med Wschr. 1997;139(44):644-5.[2] ebm-netzwerk.de. Berlin: Deutsches Netzwerk Evidenzbasierte Medizin e.V.. Available from: https://www.ebm-netzwerk.de
[3] leitlinien.de. Berlin: Ärztliches Zentrum für Qualität in der Medizin. Available from: https://www.leitlinien.de/nvl/
[4] Muche-Borowski C, Kopp I. Wie eine Leitlinie entsteht. Z Herz-Thorax-Gefäßchir. 2011;25:217-23. DOI: 10.1007/s00398-011-0860-z
[5] Nickel S. Patientenzufriedenheit mit kurzstationärer Versorgung: Entwicklung und Erprobung eines standardisierten Messinstruments für das Qualitätsmanagement im Krankenhaus. Berlin, Münster, Wien, Zürich, London: LIT Verlag; 2006. (Medizinsoziologie, Bd. 15)
[6] Koller M, Neugebauer EAM, Augustin M, Büssing A, Farin E, Klinkhammer-Schalke M, Lorenz W, Münch K, Petersen-Ewert C, von Steinbüchel N, Wieseler B. Die Erfassung von Lebensqualität in der Versorgungsforschung: konzeptuelle, methodische und strukturelle Voraussetzungen. Gesundheitswesen. 2009;71(12):864-72. DOI: 10.1055/s-0029-1239516




