2.6.9. Migration
Lisa Peppler 1
1 Institut für Medizinische Soziologie und Rehabilitationswissenschaft, Charité - Universitätsmedizin Berlin, Berlin, Deutschland
Fremd ist der Fremde nur in der Fremde (Karl Valentin [1])
2.6.9.1. Was ist Migration?
Migration ist nicht erst ein Phänomen jüngerer Zeit, sondern kulturgeschichtlich tief verankert. Ohne Wanderungsbewegungen wäre eine Entwicklung der Menschheit nicht vorstellbar. Allerdings variieren die konkreten Ausprägungen von Migration, wie Zuwanderungsformen oder die Richtung von Migrationsströmen. In ihrem World Migration Report 2020 spricht die IOM von schätzungsweise 272 Millionen Menschen, die in diesem Jahr nicht in ihrem Geburtsland lebten – also etwa 3,5% der Weltbevölkerung [2]. Eine interaktive grafische Aufbereitung globaler Migrationsströme findet sich unter www.global-migration.info. Infolge von ökonomisch, ethnisch und politisch basierten Konflikten sowie von Klima- und Umweltproblemen werden Fluchtbewegungen deutlich zunehmen.
Unter internationaler Migration wird ein auf Dauer angelegter bzw. dauerhaft werdender Wechsel in ein anderes Land bzw. in eine andere Gesellschaft verstanden [3]. Zumeist wird auch von der Verlagerung des Lebensmittelpunktes gesprochen. Eine Migration geht mit der Anforderung einher, sich sozial neu zu orientieren und erlernte kulturelle Praktiken zu transformieren.
--> Zum Weiterlesen finden Sie einen Überblick über klassische und zeitgenössische theoretische Ansätze der Migrationssoziologie in Aigner 2017 [4].Die Bundesrepublik gehört heute zu den führenden Einwanderungsländern. Laut Statistischem Bundesamt haben mehr als ein Fünftel der Bevölkerung einen Migrationshintergrund; das heißt, dass „sie selbst oder mindestens ein Elternteil die deutsche Staatsangehörigkeit nicht durch Geburt“ besitzen [5]. Zwei Drittel dieser Gruppe verfügen über eine eigene Migrationserfahrung, ein Drittel ist in Deutschland geboren und zählt zu den Postmigrant*innen. Die Bundesrepublik kennzeichnet, wie andere Staaten auch, eine spezifische Zuwanderungsgeschichte und -struktur. Einen Überblick bietet die Bundeszentrale für politische Bildung.
Die Migrantenpopulation selbst ist sehr vielfältig. Dennoch lassen sich typische Migrantengruppen charakterisieren, die ein ähnlicher Erlebniszusammenhang verbindet. Ihre (gesundheitlichen) Anschlusschancen im Zuwanderungsland variieren hierbei in Abhängigkeit von solchen Merkmalen wie:
- Migrationszeitpunkt resp. Einwanderergeneration,
- rechtlichen Zuwanderungsbedingungen und zugewiesenem Aufenthaltsstatus,
- Gruppengröße und Grad der sozialräumlichen Segregation (Aufteilung),
- soziokultureller Distanz zwischen Herkunfts- und Zuwanderungskontext
- sozialer Akzeptanz durch die Mehrheitsgesellschaft
Erfahrungsräume sind mehrdimensional und nicht nur durch eine Migrationserfahrung geprägt, sondern auch durch die Geschlechtszugehörigkeit oder den Bildungshintergrund. Daher lassen sich gesundheitsrelevante Unterschiede sowohl zwischen Migrantengruppen als auch innerhalb dieser finden.
--> Wussten Sie, dass knapp die Hälfte aller internationalen Migrant*innen weltweit Frauen sind?
„In Deutschland leben Menschen aus jedem Land dieser Welt“, so der Sachverständigenrat deutscher Stiftungen für Integration und Migration [6]. Einen Überblick über die wesentlichen Herkunftsländer gibt die folgende Grafik (Abbildung 1). Etwa die Hälfte der Bevölkerung mit Migrationshintergrund verteilt sich hierbei auf 7 Herkunftsländer, während die Kategorie „andere Herkunftsländer“ nahezu 200 Länder zusammenfasst.
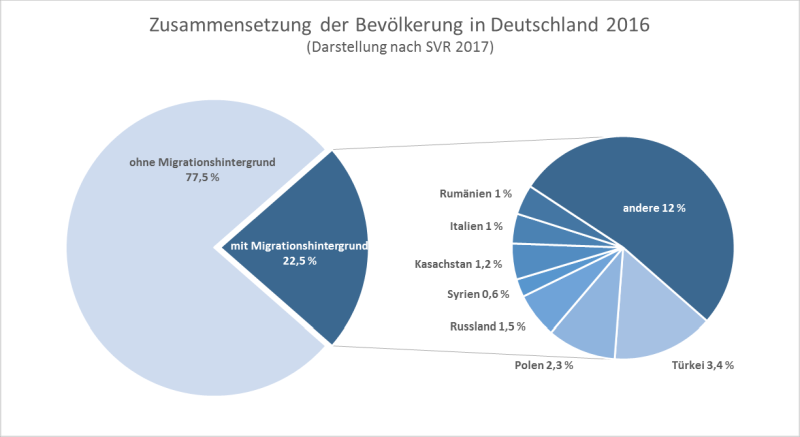
Diese Vielfalt spiegelt sich in einer zunehmenden Diversität von Patient*innen, Pfleger*innen und Ärzt*innen wider. Das ist insofern relevant, als dass Gesundheit und Krankheit keine absoluten Gegebenheiten, sondern kulturell bedingt und folglich veränderbar sind. Darüber hinaus stehen nationalstaatliche Gesundheitssysteme in Wechselwirkung mit der jeweiligen Gesellschaft. Durch eine Migration wechseln Menschen vom medizinkulturellen Bezugssystem ihres Herkunftslandes in das ihres Ziellandes. Vor diesem Hintergrund beschäftigt sich die Medizinsoziologie mit dem Zusammenhang zwischen Migration und Medizin bzw. mit Gesundheit und Krankheit im Migrationskontext.
2.6.9.2. Gesundheit und Krankheit im Migrationskontext
Eine aktuelle Studie zur Sterblichkeit in Europa zeigt, dass sich eine geringere Mortalitätsrate für Migrant*innen aus Ostasien nachweisen lässt, eine der Mehrheitsbevölkerung ähnliche für Türkeistämmige und eine gar höhere für Migrant*innen aus Nordafrika und Osteuropa [8]. In Deutschland liegt die Sterblichkeit für die erste sogenannte Gastarbeitergeneration, vermutlich in Folge gesundheitsriskanter Arbeits- und Lebensbedingungen, inzwischen über jener der autochthonen Bevölkerung [9]; auch beurteilen Menschen mit Migrationshintergrund ihre Gesundheit als vergleichsweise weniger gut (siehe RKI). Werden weitere Gesundheitsaspekte von Migrantenpopulation und autochthoner Bevölkerung verglichen, so zeigt sich national (siehe RKI) und international ebenfalls ein uneinheitliches Bild [10]. Beispielsweise wird für Menschen mit Migrationshintergrund eine höhere Betroffenheit von Infektionskrankheiten wie Tuberkulose (siehe RKI) oder HIV (siehe RKI) berichtet. Höhere Prävalenzen wurden weiterhin für Depressionen und psychosomatische Erkrankungen ermittelt (siehe RKI). Ein Literaturreview weist für Zugewanderte aus nicht-westlichen Industrienationen nach, dass diese im Vergleich zur Mehrheitsbevölkerung der europäischen Industriestaaten zwar seltener an lebensstilassoziierten Krebsarten erkranken, aber häufiger von bösartigen Neubildungen betroffen sind, die im Kontext früherer Infektionserkrankungen stehen, wie Leber‑, Magen- und Gebärmutterhalskarzinome [11]. Außerdem finden sich Hinweise auf erhöhte migrationsspezifische Risiken für Übergewicht, unzureichende sportliche Aktivität, ungesündere Ernährung oder eine geringere Maserndurchimpfung. In vielen Bereichen lassen sich keine Unterschiede feststellen oder Migrantenpopulationen zeigen weniger Gesundheitsrisiken wie etwa beim Alkoholkonsum (siehe RKI).
Wir haben eingangs herausgestellt, dass die Migrantenpopulation selbst durch Vielfalt geprägt ist. So sind Kinder und Jugendliche mit Migrationshintergrund nicht generell überproportional von Übergewicht betroffen, sondern insbesondere jene, die aus der Türkei und der früheren Sowjetunion stammen (siehe RKI). Unzureichend gegen Masern geimpft sind vor allem im Ausland geborene Kinder und Jugendliche [12]. Gesundheitsbezogene Differenzen zeigen sich schließlich – wie in der Mehrheitsbevölkerung auch – zwischen Jungen und Mädchen. Mädchen ernähren sich beispielsweise gesünder und erleiden seltener Unfälle. Auch liegt nahe, dass eine Fluchtsituation oder ein illegalisierter Aufenthalt mit spezifischen gesundheitlichen Risiken einhergehen. Zu bemängeln ist vor diesem Hintergrund daher eine lückenhafte Datenlage, welche die gebotenen differenzierten Betrachtungen oftmals nicht zulässt.
Das Robert-Koch-Institut bereitet bundesweite Daten zur gesundheitlichen Situation von Menschen mit Migrationshintergrund auf, zum Beispiel hier.
Der Zusammenhang von Migration und Gesundheit gestaltet sich also vielschichtig. Um diese Komplexität vereinfachend zu veranschaulichen, wurden verschiedene Modelle entwickelt. Einige Modelle stehen in der Tradition des Modells des ‚healthy migrant‘ und fokussieren den Wechsel von einem ärmeren in ein wohlhabenderes Land [13], [14]. Die folgende modellhafte Darstellung des „Comprehensive Model of Migration and Health“ vereint potenzielle Einflussfaktoren, die zur Erklärung dieses Zusammenhangs beitragen können und ist auf ganz verschiedene Migrationskontexte anwendbar (Abbildung 3) [15], [16]. Was bedeutet nun Migrationskontext? Die eigene Migrationserfahrung – oder die der Herkunftsfamilie –, ein ethnischer Minderheitenstatus im Zuwanderungsland sowie die Bedingungen im Herkunftsland bilden den Migrationskontext und damit eine zusätzliche Erfahrungsdimension gegenüber der alteingesessenen Bevölkerung. Inwiefern ein Migrationskontext für die Gesundheit und die gesundheitsbezogene Handlungspraxis relevant ist, wird nachfolgend eingehender betrachtet. Dabei stehen die übergeordnete System- und die individuelle Handlungsebene im engen Wechselverhältnis zueinander.
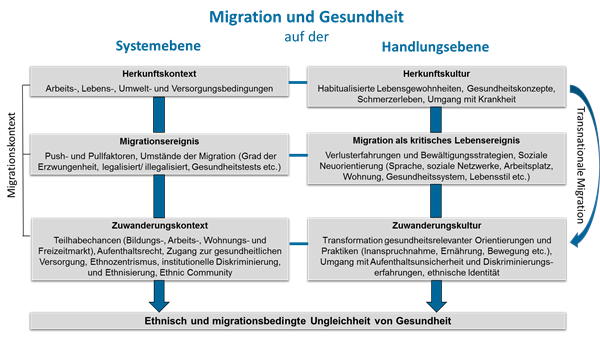
2.6.9.3. Herkunftskontext und Herkunftskultur
Die Bedingungen im Herkunftsland wirken auch nach der Migration fort – sei es als Folge von Traumatisierungen durch Kriegsgeschehnisse, durch politisch oder ethnisch motivierte Verfolgung, als Folge geringerer oder höherer Umweltbelastungen, einer schlechteren gesundheitlichen Versorgung, weniger Impfprävention, höherer Infektionsrisiken oder auch in Form von habitualisierten Lebensgewohnheiten und verinnerlichten Gesundheitskonzepten, Krankheitserleben und Umgang mit Krankheit. Vergleichsweise seltene Erkrankungen wie die Sichelzellanämie sind auf Umweltanpassungen zurückzuführen und gehen beispielsweise mit Malariaresistenzen sowie der Ausprägung einer entsprechenden genetischen Disposition einher. Neuere Forschungsansätze verweisen zudem auf einen fortwährenden Einfluss des Herkunftslandes auf die Handlungspraxis infolge einer grenzüberschreitenden Lebensführung. Migrant*innen leben in Deutschland, gleichzeitig verbinden sie soziale Kontakte mit ihrer alten Heimat. Dieser transnationale Lebensstil geht mit einer persistenten (Neu-)Verflechtung von Herkunfts- und Zuwanderungskontext einher.
2.6.9.4. Das Migrationsereignis und die Migration als kritisches Lebensereignis
Bilder von flüchtenden Menschen auf dem Mittelmeer vermitteln eindrücklich, wie traumatisierend die Umstände des Migrationsereignisses sein können. Selbst wenn eine Zuwanderung legalisiert und weniger riskant ist, ist sie mit Verlusterfahrungen verknüpft und erfordert zumeist eine Neuorientierung in allen Lebensbereichen, einschließlich des Zurechtfindens in einem anderen Gesundheitssystem. Insofern ist die Migration selbst ein kritisches Lebensereignis. In der Regel überlagern sich mehrere Ursachen in der Herkunfts- und Zielregion, die Menschen zur Migration veranlassen. Nach einem vereinfachenden Modell werden Push-Faktoren, aufgrund derer Menschen ihr Heimatland verlassen, und Pull-Faktoren, die Menschen in ein bestimmtes Land ziehen, unterschieden (siehe Abbildung 4).
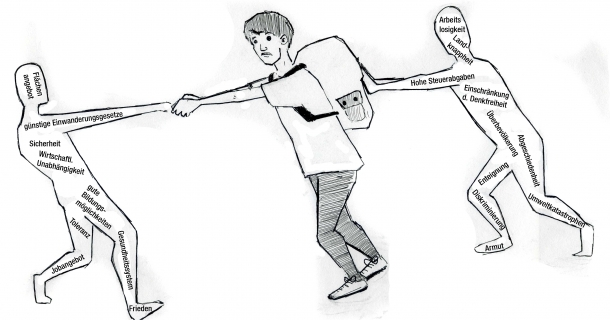
Als Pull-Faktor kann beispielsweise eine bessere Gesundheitsversorgung im Zielland wirken. In Abhängigkeit von den jeweiligen Push- und Pull-Faktoren variieren zudem Krankheitsrisiken. Je nach Erklärungsansatz wird dieser biographische Übergangsprozess als ein eher krankmachendes Ereignis oder als Chance gesehen. Die Migrations-Stress-Hypothese stellt die besonderen psychischen und physischen Belastungen als Migrationsfolge in den Vordergrund. Andere Ansätze betonen, dass sich mit einer Migration Möglichkeitsräume für die individuelle Entwicklung öffnen und sich die Lebensbedingungen sowie die gesundheitliche Versorgung verbessern können.
2.6.9.5. Zuwanderungskontext und Zuwanderungskultur
Nach einer Migration werden Menschen über vielgestaltige Prozesse zu Angehörigen einer ethnischen Minderheit (gemacht). Die Mehrheitsgesellschaft eines Nationalstaates wird zumeist nicht als ethnische Gruppe wahrgenommen, sondern nur dessen Minderheiten. Die eigene Identifizierung mit einer ethnischen Minderheit wird im Prozess der Niederlassung erlernt und institutionell verstetigt [17]. Ethnizität ist hierbei nicht als statisches Konzept zu verstehen, sondern als ein dynamischer Prozess von Selbst- und Fremdzuschreibung.
Ethnizität ist eines der zentralen Strukturierungsprinzipien von Gesellschaften, welches über Teilhabechancen an materiellen und symbolischen Ressourcen mitbestimmt. Das betrifft den Zugang zum Bildungs-, Arbeits- und Wohnungsmarkt sowie zu Erholungsmöglichkeiten. In Folge einer ethnischen Segmentierung des Arbeitsmarktes werden (Post-) Migrant*innen beispielsweise überproportional häufig Tätigkeiten in niedrig entlohnten Berufsfeldern mit größerer Arbeitsplatzunsicherheit zugewiesen. Den Zugang zu beruflichen Positionen erschweren darüber hinaus eine Nichtanerkennung von im Herkunftsland erworbenen Bildungsabschlüssen sowie das Nichtvorhandensein einer Arbeitserlaubnis. In der Soziologie werden solche Regularien, die trennende Grenzen zu anderen Gruppen aufrechterhalten, als soziale Schließungsmechanismen bezeichnet. Die sozioökonomische Schlechterstellung von (Post-) Migrant*innen und die damit einhergehenden erhöhten Krankheitsrisiken sind somit strukturell in der Gesellschaft verankert. Ein Minderheitenstatus und Ethnisierungsprozesse können zudem als Folge von Diskriminierungserfahrungen die psychische und körperliche Gesundheit beeinträchtigen [18]. Soziale Netzwerke in der ethnischen Community des Zuwanderungslandes können hingegen eine unterstützende und stabilisierende Funktion haben und in diesem Sinne gesundheitsfördernd wirken.
2.6.9.6. Bedingungen im Zuwanderungsland: Zugang zur Gesundheitsversorgung
Gesetzliche Regularien limitieren den Zugang zum Gesundheitssystem. So haben Menschen mit Asylstatus nach dem Asylbewerberleistungsgesetz (AsylbLG) in der Regel keinen Zugang zur gesetzlichen Krankenversicherung [19]. Ungelöst bleibt die Gesundheitsversorgung für Zugewanderte ohne Aufenthaltstitel. Diese Ungleichheit steht dem als universell postulierten Menschenrecht auf Gesundheit entgegen. Als ein weiteres Hindernis beim Zugang von Migrant*innen zu medizinischer Versorgung gelten Sprachbarrieren, die auch die semantische Ebene betreffen. Die daraus resultierenden Verständigungsschwierigkeiten können zu Fehldiagnosen und zu unzureichenden oder verzögerten Therapien führen. Als problematisch wird angesehen, wenn Familienangehörige oder Pflegepersonal für Übersetzungsleistungen hinzugezogen werden.
Ärzt*innen erfahren zumeist nicht von solcherlei Fehlübersetzungen. Empfohlen werden professionelle Sprach- und Kulturdolmetscher mit Kenntnissen im Gesundheitsbereich (siehe https://www.integrationsbeauftragte.de/Webs/IB/DE/Themen/GesellschaftUndTeilhabe/Gesundheit/gesundheit-arbeitskreis.html?nn=2029818).
Medizin als Kultursystem führt zur alltäglichen Konstruktion von Krankheiten und Symptomen, auch solchen, die bestimmten Zuwanderungsgruppen zugeordnet werden, wie etwa das negativ konnotierte ‚Mamma-mia-Syndrom‘. Mit diesem wurde (und wird) ein expressives und nicht eindeutig lokalisierbares, sich über den ganzen Körper ausbreitendes Schmerzerleben und eine vermeintlich erhöhte Somatisierungsneigung bei Personen aus dem Mittelmeerraum bezeichnet. Schmerzwahrnehmung, Schmerzausdruck und ‑deutung sind durch die Herkunftskultur geprägt. In einigen Gesellschaften sind nach außen gerichtete Schmerzzustände stärker sanktioniert, in anderen entsprechen uneingeschränkt emotional-affektive Schmerzäußerungen der geltenden Norm [21]. In der westeuropäischen Kultur, in der Schmerzkontrolle als angemessen betrachtet wird, läuft ein expressiver Schmerzausdruck Gefahr, als übertrieben abgewertet zu werden. Neben kulturellen Erklärungen wird dieser Schmerzausdruck von Expert*innen auch als Folge traumatischer Belastungen oder auch einer psychischen Störung interpretiert.
Je nach Herkunftskultur dominieren neben biomedizinischen auch volksmedizinisch tradierte Konzepte, die Krankheitskausalitäten im Übernatürlichen suchen. Im Zusammenhang mit Ernährungsfragen kann dies zum Beispiel bedeuten, dass Ernährungsgewohnheiten – also das eigene Handeln – und Sekundärerkrankungen nicht in Zusammenhang gebracht und in der Konsequenz diätische Verordnungen nicht eingehalten werden [22]. Dominiert eine symptomgebundene Auffassung von Krankheit, ist wiederum schwer nachvollziehbar, dass die Krankheitsursache weiter behandelt werden soll, wenn Schmerzen, Fieber oder Unwohlsein vorüber sind. Sofern die jeweiligen Konzepte von Gesundheit und Krankheit in der Behandlung nicht berücksichtigt werden, hat dies unter Umständen negative Konsequenzen für die Adhärenz.
Kulturell variiert weiterhin der Umgang mit schweren Diagnosen. Fallbeispiele dokumentieren, dass Angehörige dem kranken Familienmitglied eine schwere Diagnose verschweigen oder für jenes Entscheidungen treffen [18]. Dies kann mit der verinnerlichten Auffassung korrespondieren, dass das Wissen um eine lebensbedrohliche Erkrankung dem Patienten die erforderliche Kraft zur Genesung nimmt. Eine solche Orientierung kollidiert mit der hiesigen Prämisse der Patientenautonomie und -aufklärung. Auch der Umgang mit Sterben und Tod ist kulturell bedingt, wie das folgende Beispiel verdeutlicht.
Was in einer Gesellschaft als Krankheit gilt, die damit verbundenen Deutungsschemata sowie das subjektive Krankheitserleben und das Gesundheitsverhalten, erlernen Menschen während ihrer Sozialisation. Mit der Zuwanderung in ein anderes Land werden die erlernten durch im Ankunftskontext dominierende Krankheits- und Gesundheitskonzepte beeinflusst. Insofern unterliegen Gesundheitswissen und -praktiken von (Post-) Migrant*innen einem Wandel. Das spiegelt sich etwa in einer zunehmenden Inanspruchnahme von Früherkennungsuntersuchungen oder in steigenden Impfraten im Migrationsverlauf. Gleichzeitig bedeutet eine Orientierung an der ‚Moderne‘ auch, dass ein tradiert gesunder durch einen eher riskanten Lebensstil abgelöst werden kann. Insofern erscheint die Gesundheit im Migrationsverlauf als Bilanz aus positiven und negativen Einflussfaktoren im Herkunfts- und Zuwanderungsland sowie von migrationsbedingten lebensgeschichtlichen Risiken und Chancen.
References
[1] Valentin K. Sämtliche Werke. Band 4. Piper Verlag: München; 1994.[2] McAuliffe M, Khadria B. Report overview: Providing perspective on migration and mobility in increasingly uncertain times. In: McAuliffe M, Khadria B, editors. World Migration Report 2020. International Organization for Migration (IOM): Genf; 2019. p. 1-14.
[3] Treibel A. Migration in modernen Gesellschaften: Soziale Folgen von Einwanderung, Gastarbeit und Flucht. 3rd ed. Weinheim: Juventa-Verl.; 2003.
[4] Aigner P. Migrationssoziologie: Eine Einführung. Wiesbaden: Springer VS; 2017. DOI: 10.1007/978-3-531-18999-4
[5] Statistisches Bundesamt. Bevölkerung und Erwerbstätigkeit: Bevölkerung mit Migrationshintergrund. Ergebnisse des Mikrozensus 2019. Fachserie 1 Reihe 2.2. 2020. Available from: https://www.destatis.de/DE/Themen/Gesellschaft-Umwelt/Bevoelkerung/Migration-Integration/Publikationen/_publikationen-innen-migrationshintergrund.html
[6] Sachverständigenrat deutscher Stiftungen für Integration und Migration. Fakten zur Einwanderung in Deutschland: Kurz und bündig. SVR: Berlin; 2017. Available from: https://www.svr-migration.de/wp-content/uploads/2017/11/SVR_Fakten_zur_Einwanderung.pdf
[7] Razum O. Commentary: Of salmon and time travellers - musing on the mystery of migrant mortality. In: Int J Epidemiol. 2006 Aug;35(4):919–21. DOI: 10.1093/ije/dyl143
[8] Ikram ZU, Mackenbach JP, Harding S, et al. All-cause and cause-specific mortality of different migrant populations in Europe. Eur J Epidemiol. 2016;31:655-5. DOI: 10.1007/s10654-015-0083-9
[9] Kohls M. Leben ältere Migranten länger? Eine Analyse von Sterberisiken älterer Migrantinnen und Migranten in Deutschland. In: Baykara-Krumme H, Motel-Klingebiel A, Schimany P, editors. Viele Welten des Alterns: Ältere Migranten im alternden Deutschland. Wiesbaden: Springer VS; 2012. pp. 201-22. DOI: 10.1007/978-3-531-19011-2_8
[10] Rechel B, Mladovsky P, Ingleby D, Mackenbach JP, McKee M. Health in Europe 5: Migration and health in an increasingly diverse Europe. Lancet. 2013;381:1235-45. DOI: 10.1016/S0140-6736(12)62086-8
[11] Arnold M, Razum O, Coebergh JW. Cancer risk diversity in non-western migrants to Europe: An overview of the literature. Eur J Cancer. 2010;46(14):2647-59. DOI: 10.1016/j.ejca.2010.07.050
[12] Poethko-Müller C, Ellert U, Kuhnert R, Neuhauser H, Schlaud M, Schenk L. Vaccination coverage against measles in German-born and foreign-born children and identification of unvaccinated subgroups in Germany. Vaccine. 2009;27(19):2563-9. DOI: 10.1016/j.vaccine.2009.02.009
[13] Razum O, Twardella D. Time travel with Oliver Twist – towards an explanation for a paradoxically low mortality among recent immigrants. Trop Med Int Health. 2002;7(1):4-10. DOI: 10.1046/j.1365-3156.2002.00833.x
[14] Spallek J, Razum O. Erklärungsmodelle für die gesundheitliche Situation von Migrantinnen und Migranten. In: Bauer U, Bittlingmayer UH, Richter M, editors. Health inequalities: Determinanten und Mechanismen gesundheitlicher Ungleichheit. Wiesbaden: VS Verlag; 2008. pp. 271-88.
[15] Schenk L. Migration und Gesundheit: Entwicklung eines Erklärungs- und Analysemodells für epidemiologische Studien. Int J Public Health. 2007; 52(2):87-96. DOI: 10.1007/s00038-007-6002-4
[16] Schenk L, Peppler L. Erklärungsansätze zum Zusammenhang von Migration und Gesundheit. In: Schenk L, Habermann M, editors. Migration und Alter. Praxiswissen Gerontologie und Geriatrie Kompakt, 9. De Gruyter: Berlin; 2020. p. 21-32. DOI: 10.1515/9783110563375-003
[17] Berking H. Der Migrant. In: Moebius S, Schroer M, editors. Diven, Hacker, Spekulanten: Sozialfiguren der Gegenwart. Berlin: Suhrkamp; 2010. pp. 291-302.
[18] Igel U, Brähler E, Grande G. Der Einfluss von Diskriminierungserfahrungen auf die Gesundheit von MigrantInnen. Psychiatr Prax. 2010;37(4):183-90. DOI: 10.1055/s-0029-1223508
[19] Asylbewerberleistungsgesetz in der Fassung der Bekanntmachung vom 5. August 1997 (BGBl. I S. 2022), zuletzt geändert durch Artikel 18 des Gesetzes vom 12. Juni 2020 (BGBl. I S. 1248)
[20] Algül H, Mielck A. Türkische Gastarbeiter im deutschen Gesundheitssystem. Gesundheits- und Sozialpolitik. 2006;11/12:45-55.
[21] Zimmermann E. Kulturelle Mißverständnisse in der Medizin: Ausländische Patienten besser versorgen. Bern et al.: Huber; 2000.
[22] Becker SA, Wunderer E, Schultz-Gambard J, Seyfarth-Metzger I. Muslimische Patienten: Ein Leitfaden zur interkulturellen Verständigung in Krankenhaus und Praxis. 3rd ed. München: Zuckschwerdt; 2006.
[23] Caspari C, Gattermann J. Tod und Trauer Raum geben, aber wie? In: Falge C, Zimmermann G, editors. Interkulturelle Öffnung des Gesundheitssystems. Baden-Baden: Nomos; 2009. pp. 37-40. DOI: 10.5771/9783845215549-37




