3.1.2. Soziale Ungleichheiten in der gesundheitlichen Versorgung
Olaf von dem Knesebeck 2
1 Medical Sociology, University Medical Center Hamburg-Eppendorf, Hamburg, Germany
2 Institut für Medizinische Soziologie, Universitätsklinikum Hamburg-Eppendorf, Hamburg, Germany
Ein Blick in die mediale Berichterstattung zur gesundheitlichen Versorgung in Deutschland verdeutlicht schnell, dass mögliche Ungleichbehandlungen von Patienten hierzulande ein viel und kontrovers diskutiertes Thema sind. Die Spanne der Themen reicht von unterschiedlichen Wartezeiten, über ungleich verteilte Zuzahlungen und Behandlungsmaßnahmen bis hin zu unzureichenden Versorgungsangeboten in bestimmten Stadt- oder Landesteilen. Jüngere Diskussionen wurden verstärkt zu sogenannten „Individuellen Gesundheitsleistungen“ (IGeL) und der weiterführenden Ökonomisierung des Gesundheitssystems geführt. Häufig werden diese Problematiken pointiert mit dem Begriff der „Zwei-Klassen-Medizin“ umschrieben und mit der unterschiedlichen Versorgung von privat und gesetzlich versicherten Patienten begründet. (Hinter-)Gründe, Ausmaß und Folgen werden dabei jedoch oftmals nur unzureichend beleuchtet.
3.1.2.1. Konzepte und Indikatoren
Wichtig bei der Betrachtung von sozialen Unterschieden in der gesundheitlichen Versorgung ist es, Konzepte und Indikatoren zu verwenden, die eine Bewertung der Situation und der daran anschließenden Diskussion erleichtern. Dabei ist es zunächst erforderlich, das Verständnis von sozialer Ungleichheit im Hinblick auf Gesundheitsversorgung zu klären. In der Sozialepidemiologie werden zur Bestimmung des sozioökonomischen Status (SES) zumeist das individuelle Einkommen oder Vermögen, das Bildungsniveau sowie der berufliche Status einer Person herangezogen und entweder als Einzelindikator oder als Index in die Analysen eingeführt. Diese Informationen über den SES einer Person dienen u.a. der Einteilung in unterschiedliche Schichten, um vertikale soziale Ungleichheiten im Hinblick auf Morbidität und Mortalität abbilden zu können (siehe auch Kapitel 2.6.2. und Kapitel 2.6.5.). Auch SES-Indikatoren auf regionaler Ebene finden dabei verstärkt Berücksichtigung (z.B. die Arbeitslosenquote in einer Kommune). Des Weiteren wird der Versichertenstatus (privat [PKV]/gesetzlich [GKV]) herangezogen. Zwar ist der Versicherungsstatus keine soziologische Kategorie, bei der Untersuchung von Ungleichheiten in der medizinischen Versorgung spielt dieser aber durchaus eine wichtige Rolle. Grob geschätzt sind ca. 12% der bundesdeutschen Bevölkerung privat versichert. Da insbesondere das Einkommen – und daran nicht selten gekoppelt die Bildung und der berufliche Status – über den Beitritt zur PKV entscheidet, bildet der Versichertenstatus durchaus soziale Ungleichheiten ab. Es ist jedoch zu bedenken, dass auch innerhalb der ca. 88% GKV-Patienten soziale Ungleichheiten in der Morbidität, Mortalität und gesundheitlichen Versorgung bestehen. Somit ist die Trennung zwischen PKV und GKV sinnvoll, ersetzten kann diese eine Unterscheidung nach SES-Merkmalen jedoch nicht. In der anfangs erwähnten Ungleichheitsdebatte geht es zum einen um das eigentliche Ausmaß der Disparitäten und zum anderen darum, inwieweit Versorgungsungleichheiten zur Erklärung des sozialen Gradienten von Gesundheit und Krankheit beitragen können (siehe auch Kapitel 2.6.5.).
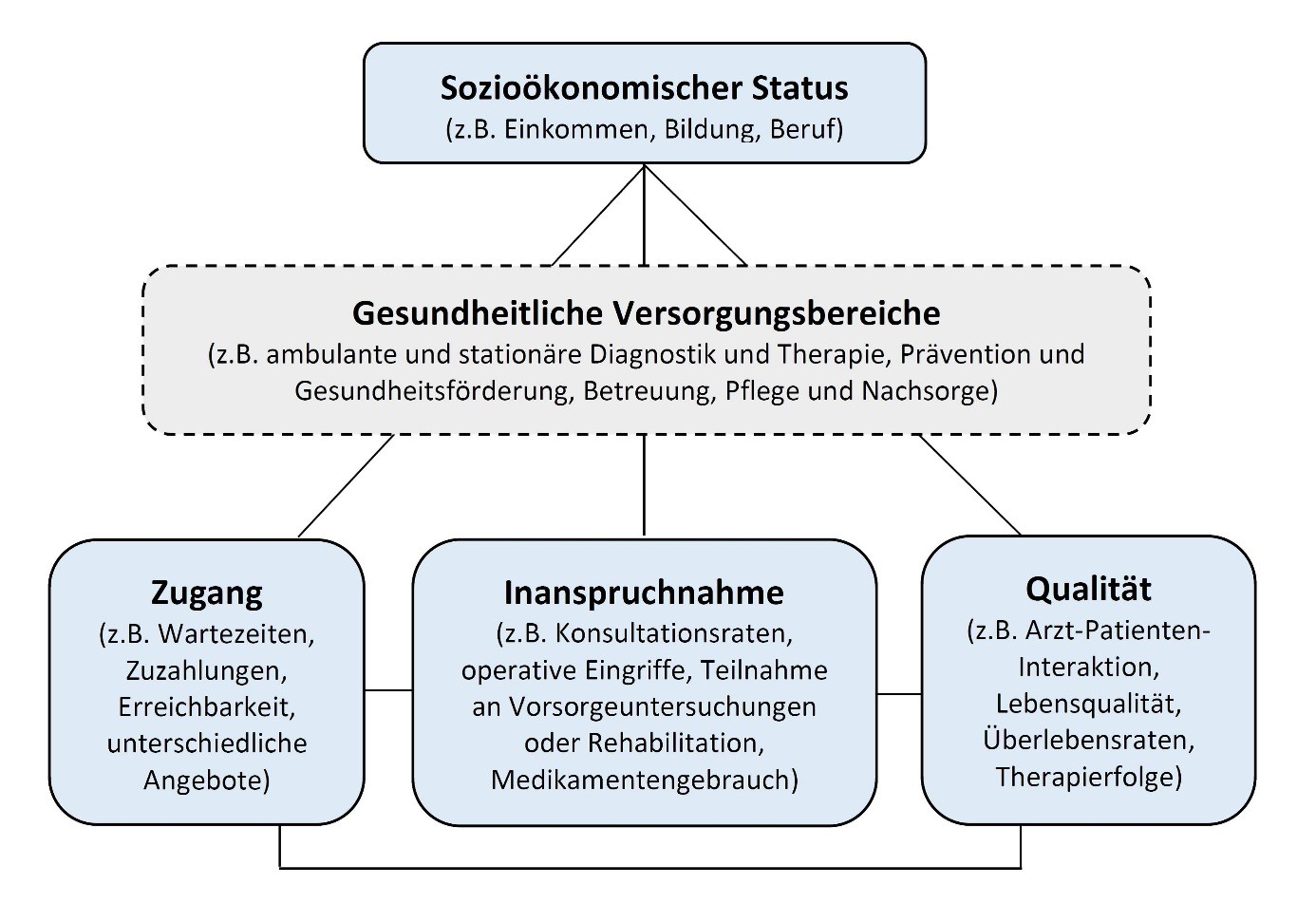
Für eine systematische Analyse von Versorgungsungleichheiten ist es erforderlich, zwischen verschiedenen Versorgungsbereichen sowie zwischen Aspekten gesundheitlicher Versorgung zu differenzieren [1]. Im Hinblick auf die Bereiche der Versorgung ist zunächst zwischen ambulanter und stationärer Versorgung zu unterscheiden. Ferner umfasst die gesundheitliche Versorgung unterschiedliche Bereiche wie Prävention und Gesundheitsförderung, Betreuung, Pflege, Diagnostik, Behandlung sowie Nachsorge von Patienten durch medizinische und nicht-medizinische Anbieter von Gesundheitsleistungen. Hinsichtlich der Aspekte von Versorgung sind insbesondere Zugang, Inanspruchnahme und Qualität gesundheitlicher Versorgung voneinander zu trennen. Während Zugang zur Versorgung eher als ein Merkmal des Versorgungssystems bzw. der Anbieterseite betrachtet wird, gilt Inanspruchnahme mehr als ein individuelles Verhalten seitens des Patienten. Der Zugang zur Versorgung wird unter anderem bestimmt durch Wartezeiten, Zuzahlungen, Zugang zu verschiedenen diagnostischen oder therapeutischen Verfahren sowie die Erreichbarkeit von Angeboten. Auch die Frage, ob aufgrund dieser Zugangsbarrieren auf eine notwendige medizinische Versorgung verzichtet wurde (in der Literatur oft als unmet need oder forgone care bezeichnet), wird zunehmend untersucht. Inanspruchnahme wird dagegen eher anhand der Häufigkeit von Arztkontakten, Krankenhausaufenthalten bzw. operativen Eingriffen, Medikamentengebrauch oder Teilnahmeraten an Vorsorgeuntersuchungen sowie Rehabilitationsmaßnahmen bestimmt. Unterschiedliche Inanspruchnahme kann dabei Ausdruck unterschiedlicher Präferenzen, Informiertheit oder oben genannter Zugangsbarrieren sein.
Der dritte Problembereich im Hinblick auf Versorgungsungleichheiten umfasst die Qualität der geleisteten Versorgung. Dabei ist zunächst zwischen Struktur-, Prozess- und Ergebnisqualität zu unterscheiden [2] (siehe auch Kapitel 3.4.). Strukturqualität beschreibt die Rahmenbedingungen der Versorgung und betrifft eher die Voraussetzungen wie z.B. die Ausbildung des Personals, die technische Ausstattung der Versorgungseinrichtung oder die räumlichen Gegebenheiten. Unter Prozessqualität wird die Art und Weise verstanden, wie die Versorgungsleistungen erbracht werden. Hier werden insbesondere die Arzt-Patienten-Interaktion und die Durchführung präventiver, diagnostischer und therapeutischer Verfahren als Indikatoren herangezogen. Ergebnisqualität bezieht sich auf das Versorgungsergebnis (eng. outcome) und wird vor allem durch unterschiedliche Maße erfasst wie etwa Komplikations- und Überlebensraten, Wiedereinweisungen, Rezidive oder Therapieerfolge bei bestimmten Patientengruppen. Auch Compliance bzw. Adhärenz – die Bezeichnung für eine langfristige Befolgung therapeutischer Anweisungen – und die gesundheitsbezogene Lebensqualität werden als Indikatoren herangezogen. Ergebnisqualität bei Prävention wird dagegen eher durch eine Reduzierung von Neuerkrankungen (Inzidenzen), Verhaltensänderungen oder die Verringerung von Risikofaktoren erfasst. Auch wenn die drei Bereiche Zugang, Inanspruchnahme und Qualität voneinander unterschieden werden können, sind diese in vielen Fällen auch direkt oder indirekt miteinander assoziiert. So kann sich beispielsweise eine bessere Prozess- oder Ergebnisqualität auf die Häufigkeit der Inanspruchnahme auswirken, ein besserer Zugang übt wiederum potenziellen Einfluss auf die Inanspruchnahme und Versorgungsqualität aus (Abbildung 1).
3.1.2.2. Versorgungsungleichheiten in Deutschland
Für Deutschland liegen einige Übersichtsarbeiten vor, die sich mit sozialen Ungleichheiten in der Versorgung auseinandergesetzt haben und in die Thematik einführen (u.a. [3]). Die Befunde unterscheiden sich sowohl nach Versorgungsbereich als auch in Abhängigkeit von Aspekten des Zugangs, der Inanspruchnahme und der Qualität.
Zugang
Auch wenn die Erforschung von Ungleichheiten in der Versorgung zunehmend an Popularität gewinnt, ist die Befundlage für Deutschland im Hinblick auf den Zugang noch defizitär. Studien zu Unterschieden in der Wartezeit sind in erster Linie auf den Versichertenstatus fokussiert und zeigen, dass gesetzlich versicherte Patienten länger auf einen Termin beim Facharzt warten. Auch wurde dokumentiert, dass sozial benachteiligte Patienten schlechter in der Lage sind, weiter entfernte Versorgungsangebote zu erreichen. Zudem ist ohnehin das Angebot an medizinischer Versorgung in vielen sozial deprivierten Gebieten ungünstiger. Zuzahlungen zu Medikamenten oder Behandlungen und der durch diese und andere Zugangsbarrieren begünstigte Verzicht auf medizinische Versorgung sind weitere relevante Faktoren. So ist die finanzielle Belastung durch Zuzahlungen für medizinische Dienstleistungen und Präparate für einkommensschwache Haushalte deutlich erhöht. Dadurch verzichten Patienten dieser Statusgruppe vermehrt auf die Inanspruchnahme eigentlich notwendiger medizinischer Versorgung. Das kann der Verzicht auf einen Arztbesuch aufgrund drohender Zuzahlungen oder der Verzicht (oder die zeitliche Aufschiebung) auf die Einlösung eines ärztlichen Rezeptes bedeuten. Ebenso sind eine Verringerung der Medikamentendosierung oder das Zurückgreifen auf Selbstmedikation denkbar. Auch die bereits angesprochenen langen Wartezeiten auf einen Termin und die schlechte Erreichbarkeit des Versorgungsangebotes können den Verzicht auf notwendige Versorgung begünstigen. Dieser Verzicht hängt sowohl mit vormalig negativen Erfahrungen im Gesundheitssystem als auch mit niedrigem SES zusammen [4].
Inanspruchnahme
Zu sozialen Ungleichheiten im Inanspruchnahmeverhalten sind die Erkenntnisse vergleichsweise gut gesichert. Patienten mit geringerem SES sowie gesetzlich Versicherte konsultieren vermehrt Hausärzte bzw. Allgemeinmediziner, während statushöhere Patienten bzw. privat Versicherte verstärkt Fachärzte aufsuchen. Daten des Robert Koch-Instituts bestätigen unter Berücksichtigung des Bedarfs (bzw. der Morbidität) dieses Muster für untere Statusgruppen beider Geschlechter [5]. Des Weiteren scheinen Notfallambulanzen von Personen mit geringerem Bildungsabschluss häufiger konsultiert zu werden. Die Häufigkeit stationärer Aufenthalte bzw. Eingriffe sowie die Inanspruchnahme stationärer Rehabilitation hängen dagegen weniger vom SES eines Patienten ab. In Bezug auf Psychotherapie sind die Erkenntnisse nicht ganz eindeutig, da sowohl keine Ungleichheiten als auch positive Zusammenhänge zwischen erhöhtem SES und erhöhter Inanspruchnahme dokumentiert wurden. Im Bereich der Prävention und Gesundheitsförderung sind die sozialen Unterschiede in der Inanspruchnahme am stärksten und stabilsten [3], [6]. Es bestehen deutliche Zusammenhänge zwischen erhöhter Inanspruchnahme diverser Versorgungsangebote und höherem SES sowie zum Teil privater Kassenzugehörigkeit. Dies gilt u.a. für zahlreiche Krebsfrüherkennungsuntersuchungen, Vorsorgeuntersuchungen (z.B. Gesundheits-Check-up), Maßnahmen zur Gesundheitsförderung und therapeutische Versorgungsangebote (z.B. Verhaltensprävention, Physiotherapie) sowie Zahnvorsorge. In Bezug auf Impfraten zeigen sich keine eindeutigen Muster sozialer Unterschiede. Der Gebrauch nicht verschreibungspflichtiger Medikamente zur Selbstmedikation ist dagegen bei Patienten mit höherem SES stärker verbreitet. Gegensätzliches gilt für ärztlich verordnete Medikamente. In der Gruppe der Kinder und Jugendlichen treten soziale Ungleichheiten insbesondere hinsichtlich Zahnarztkontrollen sowie der vollständigen Inanspruchnahme der Früherkennungsuntersuchungen U3–U9 zu Ungunsten unterer Statusgruppen auf.
Wichtig ist es, in den Analysen zur ungleichen Inanspruchnahme für Indikatoren des Bedarfs (z.B. Morbidität vor der Behandlung) zu kontrollieren, da sonst die Resultate starken Verzerrungen ausgesetzt sein können. Bei der Bewertung von Ungleichheiten in der Inanspruchnahme ist zu unterscheiden, ob es sich um unterschiedliche Präferenzen oder Möglichkeiten (z.B. ungleiche Informiertheit oder Zugangsbarrieren) handelt. Letzteres wird häufig als „ungerecht“ bezeichnet und gerät dadurch verstärkt in den Fokus potenzieller Interventionen.
Qualität
Die Befundlage zu sozial ungleich verteilter Versorgungsqualität hängt stark davon ab, ob – wie oben bereits eingeführt – Struktur-, Prozess- oder Ergebnisqualität betrachtet wird. Die wenigen Erkenntnisse im Hinblick auf Strukturqualität lassen kaum Aussagen zu, jedoch deuten sich Unterschiede an. So siedeln sich insbesondere Fachärzte in wohlhabenderen Regionen an, in denen auch der Anteil privat Versicherter erhöht ist [7]. Eine ungleiche Verteilung medizinischer Expertise ist die Folge.
Hinsichtlich der Prozessqualität ist die Bewertung der Arzt-Patienten-Interaktion ein wichtiger Indikator, welcher u.a. die Dauer der Konsultation, das Erfragen von Einzelheiten der Lebenssituation, das Ermuntern zu und das Eingehen auf Fragen, die gemeinsame Entscheidungsfindung, Aufklärung hinsichtlich der Erkrankung sowie Aufmerksamkeit und Empathie berücksichtigt. Gesetzlich versicherte Patienten bewerten diese Aspekte schlechter. Ähnliches zeigt sich bei Patienten mit einem niedrigen sozialen Status, bei denen ebenso die Dauer der Konsultation wie auch die Zahl der ungefragt und freiwillig vom Arzt gegebenen Informationen geringer ist. Auch stellen diese Patienten von sich aus weniger Fragen und äußern seltener ihre Erwartungen [8]. Insbesondere geringere Bildung, aber auch Sprachbarrieren scheinen in diesem Kontext von besonderer Bedeutung zu sein.
Soziale Ungleichheit in der Ergebnisqualität ist in Deutschland bislang erst selten systematisch untersucht worden. Dabei ist es grundsätzlich schwierig zu unterscheiden, inwiefern soziale Differenzen beim medizinischen Ergebnis von Therapien tatsächlich auf Unterschiede in der Versorgung zurückzuführen sind. Studien zu sozialen Ungleichheiten, z.B. bei Überlebensraten nach einer Krebserkrankung, sind dann auch nicht ganz eindeutig. Dennoch konnte bereits gezeigt werden, dass unter Kontrolle von u.a. Erkrankungsstadium und Gesundheitsverhalten Patienten mit geringerem Einkommen sowie geringerer Berufsausbildung früher versterben [9]. Auch die gesundheitsbezogene Lebensqualität nach einer Krebserkrankung wird von Patienten mit niedrigerem Status eher schlechter bewertet. Des Weiteren erwiesen sich Therapieerfolge beispielsweise in der psychosomatischen und orthopädischen Rehabilitation für Patienten mit niedrigerem SES als deutlich geringer.
Die wenigen Ergebnisse zu Struktur-, Prozess- und Ergebnisqualität lassen derzeit keine sicheren Schlüsse zu. Sie lassen aber erkennen, dass es durchaus soziale Ungleichheit in der Versorgungsqualität im bundesdeutschen Gesundheitssystem geben könnte. Je nach Qualitätsindikator und Erkrankung treten Versorgungsungleichheiten in unterschiedlicher Art und Weise zutage. Insbesondere die Indikatoren zur Ergebnisqualität können von vielen Faktoren abhängen, die außerhalb des Versorgungssystems liegen (z.B. Arbeitsbelastungen oder ein sonstiges Risikoverhalten der Patienten).
3.1.2.3. Fazit
Bei der Diskussion um soziale Unterschiede in der gesundheitlichen Versorgung sind unterschiedliche Aspekte zu berücksichtigen. Zum einen ist es wichtig, nicht ausschließlich den Versichertenstatus, sondern verschiedene Sozialstatusmerkmale zu betrachten. Ebenso ist eine Unterscheidung nach Versorgungsbereichen hilfreich, da die Ungleichheiten nach Bereich doch recht unterschiedlich ausgeprägt sind. Ferner sollte für eine systematische Analyse von Ungleichheiten in der Versorgung zwischen Aspekten der Zugänglichkeit, der Inanspruchnahme und der Qualität der Versorgung unterschieden werden. Der Kenntnisstand ist insgesamt defizitär, insbesondere was Unterschiede im Zugang und der Qualität von Versorgung in Deutschland betrifft. Ungleiche Inanspruchnahme ist vergleichsweise gut untersucht. Darüber hinaus bleibt der Erklärungsbeitrag dieser Disparitäten für den anfangs erwähnten sozialen Gradienten von Morbidität und Mortalität unklar. Zwar tragen Ungleichheiten in der Versorgung ohne Zweifel zur Erklärung von gesundheitlichen Ungleichheiten bei, verallgemeinerbare Aussagen zum Umfang des Erklärungsbeitrags sind aufgrund der Studienlage allerdings kaum möglich.
Zugang, Inanspruchnahme und Qualität sprechen jeweils unterschiedliche Ebenen und Zuständigkeiten praktischer Interventionen an. Während Veränderungen im Zugang eher an gesundheitspolitische Entscheidungsträger gerichtet werden, sind im Hinblick auf die Versorgungsqualität u.a. auch Ärzte und weitere Behandler angesprochen, Ungleichheiten zu reduzieren. Die verschiedenen Merkmale ungleicher Inanspruchnahme (Präferenz, Informiertheit, Barrieren) richten sich dagegen jeweils an beide Akteure. So sollten ebenso Ärzte soziale Unterschiede in der Versorgung im Blick haben, da auch sie direkt auf potenzielle Versorgungsungleichheiten einwirken können. Es bleibt festzuhalten, dass trotz des hohen Niveaus medizinischer Versorgung, hoher finanzieller Aufwendungen und eines Solidaritätsprinzips im Gesundheitssystem in einigen Bereichen erhebliche soziale Ungleichheiten im Zugang, der Inanspruchnahme und der Qualität von Versorgung zu Ungunsten niedriger Sozialstatusgruppen bestehen. Da solche Benachteiligungen in der gesundheitlichen Versorgung kumulieren und zu einer Verschärfung gesundheitlicher Ungleichheiten beitragen können, sollten Maßnahmen zur Verringerung sozialer Ungleichheiten in der gesundheitlichen Versorgung eine hohe Priorität haben.
References
[1] von dem Knesebeck O, Bauer U, Geyer S, Mielck A. [Social inequality in health care--a plea for systematic research]. Gesundheitswesen. 2009 Feb;71(2):59-62. DOI: 10.1055/s-0028-1119371[2] Donabedian A. The quality of care: How can it be assessed?. JAMA. 1988 Sep 23-30;260(12):1743-8. DOI: 10.1001/jama.1988.03410120089033
[3] Klein J, von dem Knesebeck O. [Social disparities in outpatient and inpatient care: An overview of current findings in Germany]. Bundesgesundheitsblatt Gesundheitsforschung Gesundheitsschutz. 2016 Feb;59(2):238-44. DOI: 10.1007/s00103-015-2283-6
[4] Hoebel J, Rommel A, Schröder SL, Fuchs J, Nowossadeck E, Lampert T. Socioeconomic Inequalities in Health and Perceived Unmet Needs for Healthcare among the Elderly in Germany. Int J Environ Res Public Health. 2017 Sep 26;14(10). pii: E1127. DOI: 10.3390/ijerph14101127
[5] Hoebel J, Rattay P, Prütz F, Rommel A, Lampert T. Socioeconomic Status and Use of Outpatient Medical Care: The Case of Germany. PLoS One. 2016 May 27;11(5):e0155982. DOI: 10.1371/journal.pone.0155982
[6] Janßen C, Sauter S, Kowalski C. The influence of social determinants on the use of prevention and health promotion services: Results of a systematic literature review. Psychosoc Med. 2012;9:Doc07. DOI: 10.3205/psm000085
[7] Sundmacher L, Ozegowski S. Regional distribution of physicians: the role of comprehensive private health insurance in Germany. Eur J Health Econ. 2016 May;17(4):443-51. DOI: 10.1007/s10198-015-0691-z
[8] Siegrist J. Medizinische Soziologie. 6th ed. Munich: Urban und Fischer Verlag/Elsevier; 2005. p. 253-60.
[9] Singer S, Bartels M, Briest S, Einenkel J, Niederwieser D, Papsdorf K, Stolzenburg JU, Künstler S, Taubenheim S, Krauß O. Socio-economic disparities in long-term cancer survival-10 year follow-up with individual patient data. Support Care Cancer. 2017 May;25(5):1391-9. DOI: 10.1007/s00520-016-3528-0




